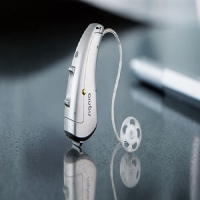
تهیه سمعک باکیفیت و در عین حال با قیمت مناسب از دغدغههای اصلی افراد مبتلا به کم شنوایی است. بسیاری از متقاضیان با مراجعه به صفحات مجازی و یا کلینیکهای شنوایی شناسی با اعداد و ارقام بسیار متفاوتی روبررو میشوند که همین مسئله موجب ابهام و بعضا بیاعتمادی آنان میشود. در این مطلب قصد داریم تا به طور جامع و شفاف حدود قیمتی انواع سمعکها را مورد بررسی قرار دهیم.
قیمت سمعک خرداد 1404
بسته به عواملی مانند فناوری، ویژگی ها و خدمات ارائه شده، قیمت سمعک های تجویزی از حدود 2 میلیون تا 50 میلیون تومان یا بیشتر متغیر است. قیمت سمعک های آنالوگ و دارای سطح فناوری پایین، ممکن است از 2 میلیون تومان شروع شود. در حالی که قیمت مدل های پیشرفته با ویژگی های اضافی می تواند به 50 میلیون تومان یا بیشتر برسد. البته این هزینه اغلب شامل دریافت پشتیبانی از یک شنوایی شناس نیز می شود. عوامل دیگری مانند میزان کم شنوایی و پوشش بیمه نیز بر قیمت سمعک تاثیرگذار هستند. در جدول زیر حدود قیمتی انواع سمعک ها را مشاهده می کنید:
| لیست قیمت انواع سمعک در ایران | ||
| قیمت | حداقل قیمت | حداکثر قیمت |
| سمعک پشت گوشی | 3 میلیون تومان | 37 میلیون تومان |
| سمعک هندزفری | 20 میلیون تومان | 49 میلیون تومان |
| سمعک داخل گوشی cic | 5 میلیون تومان | 40 میلیون تومان |
| سمعک نامرئی iic | 5 میلیون تومان | 40 میلیون تومان |
| قیمت سمعک شارژی | 7 میلیون تومان | 45 میلیون تومان |
| سمعک دیجیتال | 4 میلیون تومان | 20 میلیون تومان |
| قیمت سمعک هوشمند | 4 میلیون تومان | 40 میلیون تومان |
| سمعک آنالوگ | 2 میلیون تومان | 4 میلیون تومان |
| سمعک ضدآب | 4 میلیون تومان | 40 میلیون تومان |
| سمعک وایرلس | 4 میلیون تومان | 40 میلیون تومان |
| سمعک جیبی | 3 میلیون تومان | 4 میلیون تومان |
| سمعک معمولی | 3 میلیون تومان | 6 میلیون تومان |
سمعک های CROS، سمعک های Bone-Anchored و پروتزهای کاشت حلزون نیز دارای قیمت های متفاوتی هستند. از آنجا که این پروتزهای شنوایی کاشتنی میبایست توسط یک متخصص گوش و حلق و بینی تحت نظارت یا کاشت قرار گیرند، نسبت به سمعک های معمولی هزینه ی بیشتری دارند.
لازم به ذکر است که این قیمت ها تقریبی بوده و نه تنها ما؛ بلکه هیچ یک از همکارانمان قیمت دقیق سمعک ها را در سایت ها ارائه نمی دهند. ما درک می کنیم که هنگام تصمیم گیری برای خرید سمعک، قیمت بسیار مهم است؛ ولی قیمت ها بسته به نیازهای خاص و منحصر بفرد هر کاربر متفاوت است. بنابراین قبل از انجام کامل ارزیابی های شنوایی و آگاهی از نیازهای شنیداری کاربر، پیشنهاد یک مدل سمعک خاص غیر اخلاقی و گمراه کننده خواهد بود. مطمئن باشید که شنوایی شناس در پایان مشاوره و ارزیابی شنوایی، انواع سمعک های مناسب برای مشخصات شنوایی شما را مورد بحث قرار خواهد داد و قیمت دقیق هر دستگاه را در اختیارتان می گذارد. چنانچه جهت مقایسه می خواهید قیمت سمعک خاصی را بدانید، با ما تماس بگیرید.
قیمت سمعک چگونه تعیین می شود و شامل چه مواردی است؟!
وقتی صحبت از خرید سمعک می شود، شناخت عوامل متعددی که بر قیمت آن تاثیر می گذارند، ضروری است. این عوامل نقش اساسی در تعیین دستگاه مناسبی که هم با نیازهای شنیداری و هم با بودجه ی کاربر متناسب باشد، دارند.
عوامل موثر بر قیمت ها عبارتند از:
- سطح تکنولوژی سمعک
- مدل ظاهری و اندازه سمعک
- خدمات و مراقبت های حرفه ای بعد از خرید
- برند و شرکت سازنده
- سمعک های بدون نسخه (Over-The-Counter (OTC)) در مقابل سمعک های تجویزی یا نسخه ای
در ادامه یک تحلیل دقیق از این عوامل موثر بر قیمت سمعک ارائه می شود.
سطح تکنولوژی سمعک:
عامل اصلی تعیین کننده ی قیمت ها، سطح تکنولوژی و ویژگی های گنجانده شده در سمعک است. یکی از دلایل گیج کننده بودن قیمت سمعک این است که اکثر شرکت های تولیدکننده، یک مدل سمعک را در چند سطح فناوری تولید می کنند. به عنوان مثال، شرکت Resound سمعک Vivia را در 4 سطح فناوری مختلف عرضه می کند که عبارتند از:
- Essential: سمعکی با حداقل امکانات که برای افراد مبتلا به کم شنوایی خفیف تا نهایتا متوسط با سبک زندگی آرام مناسب است. این سمعک ها به عنوان سطح مبتدی، تنها ویژگی های اساسی تقویت شنوایی را ارائه داده و گرچه فاقد ویژگی های پیشرفته ی سطوح بالاتر هستند؛ اما برای افزایش درک کلی اصوات طراحی شده اند. قیمت های این رده حدود 5 میلیون تومان برای هر گوش است که آن ها را برای افرادی که محدودیت بودجه دارند، مقبول قرار می دهد.
- Standard: نسبت به رده ی Essential ویژگی های پیشرفته تری دارد؛ از جمله ویژگی درمان وزوز گوش و کاهش نویز زمینه (البته در پایین ترین سطح عملکرد).
- Advanced: نسبت به رده ی قبلی پیشرفته تر بوده و تعداد کانال های بیشتر، ویژگی کاهش نویز در سطح عملکرد متوسط و وضوح بهتر گفتار در نویز را ارائه می دهد.
سمعک های رده Standard و Advanced به عنوان سمعک های میان رده شناخته می شوند و با ارائه تجربه شنیداری راحت تر و مناسب تر،برای افرادی که به دنبال تعادل بین قیمت سمعک و ویژگی های آن هستند مناسب می باشند. قیمت های رده Standard تقریبا 8 میلیون و قیمت های رده Advanced حدود 29 میلیون تومان است.
- Premium: آخرین و پیشرفته ترین فناوری های موجود؛ از جمله کاهش نویز باد، اتصال بلوتوثی برای تعامل یکپارچه با گوشی های موبایل هوشمند، تلویزیون، تبلت و سایر دستگاه ها، هوش مصنوعی برای یادگیری ترجیحات شنیداری کاربر و باتری های قابل شارژ را در خود جای داده است و بهترین گزینه برای کم شنوایی های پیچیده یا سبک زندگی بسیار فعال و پرسروصدا است که به دنبال نهایت وضوح و راحتی شنیداری هستند. قیمت این سمعک ها حدودا 39 میلیون تومان برای هر گوش است.
به سمعک های رده Advanced و Premium ارز دولتی تعلق نمیگیرد و قیمت نهایی آنها تابع نرخ ارز در بازار آزاد است.
این رده بندی تکنولوژی در میان همه شرکت ها تقریبا یکسان است. از حدود 6 سال قبل سمعک های تولیدی تمامی شرکتها دیجیتال، هوشمند و وایرلس هستند. اما میزان توانمندی این تکنولوژیها در سمعکهای ردههای مختلف متفاوت است. به عنوان مثال وضوح صدا و تفکیک نویز از گفتار، در سمعکهای رده پایه (Essential) به گونه مبتدی وجود دارد؛ در حالی که همین تکنولوژی در نهایت قدرت و تمام و کمال در رده ممتاز (Premium) به کار رفته است. سمعک های ردههای پایین در محیطهای ساکت (بدون نویز رقابتی) عملکرد بسیار خوبی دارند؛ اما عملکرد آنها در مکانهای شلوغ و پرهمهمه به طور قابل ملاحظهای افت میکند؛ چرا که توانایی بسیار ضعیفی در تفکیک اصوات دارند و در نتیجه کاربر در این محیطها درک گفتار خوبی نخواهد داشت. به هر میزانی که رده سمعک ارتقاء مییابد توانایی سمعک در تفکیک صداها افزایش یافته و در نتیجه عملکرد بهتری در محیطهای شلوغ از خود نشان میدهند. خلاصه عملکرد رده های تکنولوژی سمعک را در جدول زیر می بینید:
| رده سمعک | کارایی سمعک در مکانهای ساکت | کارایی سمعک در مکانهای شلوغ | |
| سمعک های رده پایه یا Essential | %90 | %40 | ۶ – ۴.۵ میلیون تومان |
| سمعک های رده وسط یا Standard | %90 | %55 | ۸ میلیون تومان |
| سمعک های رده پیشرفته یا Advanced | %95 | %70 | ۲۹ میلیون تومان |
| سمعک های رده ممتاز یا Premium | %95 | %85 | ۳۹ میلیون تومان |
بدیهی است که سمعک های ساده با ویژگی های کمتر نسبت به سمعک های دارای فناوری های پیشرفته مانند کاهش نویز قوی و فیلتر دیجیتال نویز، قابلیت اتصال بلوتوثی و استریمینگ وایرلس (پخش مستقیم صدای موبایل و تلویزیون از طریق سمعک)، قابلیت ردیابی و اندازه گیری فعالیت های بدنی (مانند ضربان قلب یا تعداد قدم ها) و شنیداری، برنامه های صوتی شخصی سازی شده، باتری های قابل شارژ و هوش مصنوعی ارزان تر هستند. بطور کلی هرچه تکنولوژی و ویژگی های سمعک پیشرفته تر باشد، نویز زمینه را بهتر مدیریت می کند، وضوح گفتار را بیشتر بهبود می بخشد، حتی به مرور زمان ترجیحات کاربر را به خاطر می سپارد و بطور کلی عملکرد و کیفیت زندگی کاربر را بیشتر بهبود می بخشد؛ ولی طبیعتا قیمت آن نیز بالاتر خواهد بود. از طرفی سمعک های پیشرفته تر لوازم جانبی بیشتری نیز دارند (مانند ریموت کنترل، شارژر و دستگاه خشک کننده سمعک، دستگاه رابط استریمینگ و …) که این لوازم نیز سبب افزایش قیمت نهایی سمعک می شوند.
چگونه رده تکنولوژی سمعک را انتخاب کنیم؟!
نیازهای شنیداری هر فرد با دیگری متفاوت است. برای تعیین نیازهای شنیداری هر کاربر، باید دو عامل را در نظر گرفت:
• میزان و نوع کم شنوایی: بیشتر در تعیین نوع سمعک (پشت گوشی یا داخل گوشی بودن) نقش دارد.
• سن و میزان فعالیت اجتماعی: عامل اصلی در تعیین رده تکنولوژی سمعک است.
اصولا افراد از لحاظ فعالیت اجتماعی به 4 دسته تقسیم میشوند:
1- افرادی که فعالیت اجتماعی چندانی ندارند و عمده زمان خود را در مکانهای ساکت (عمدتا منزل) به سر میبرند. با توجه به حضور پیوسته این افراد در محیطهای ساکت، سمعکهای رده حداقلی و پایه (Essential/basic) میتواند عمده نیاز کاربران این گروه را فراهم نماید.
2- افرادی با فعالیت اجتماعی محدود که حضور نسبی در محیطهای اجتماعی دارند (صرفا برای خرید و یا گذران اوقات فراغت). سمعکهای میان رده (Standard) برای این افراد کارایی مطلوب دارد.
3- افراد با فعالیت اجتماعی متوسط. که سمعک رده پیشرفته (Advance) برایشان مناسب است.
4- افراد با فعالیت اجتماعی بالا (شاغلین، جوانان، دانش آموزان، دانشجویان و غیره). نیاز این گروه صرفا با بهکارگیری سمعکهای رده پیشرفته و ممتاز (Advance/Premium) تامین شده و سمعکهای ردههای پایینتر برای آنان کارایی لازم را نخواهد داشت.
انتخاب هر رده تکنولوژی میبایست بنا به شرایط و متناسب با نیازسنجی کاربر سمعک صورت می پذیرد. در یک کلینیک شنوایی شناسی، ممکن است دو بیمار یک برند و مدل سمعک را انتخاب کنند؛ اما یکی از آن ها با پرداخت 5 میلیون تومان و دریافت سمعک رده پایه از کلینیک خارج شود؛ و دیگری با پرداخت مبلغ 40 میلیون تومان بهترین و پیشرفته ترین نسخه از همان مدل سمعک را بگیرد. این که کدام سطح فناوری برای هر فرد مناسب است، به نوع و میزان کم شنوایی، سبک زندگی و بودجه ی فرد بستگی دارد.
البته لازم به ذکر است که همانند اکثر لوازم الکترونیکی مصرفی، در تجارت سمعک هم پیچیدگی های تکنولوژیکی با گذشت زمان ارزان تر می شوند. بدین معنا که قیمت کلی سمعک نسبت به تاریخ مشابه در سال گذشته تغییر چندانی نداشته است؛ اما سرعت رشد تکنولوژی سمعک در طول این یک سال بیشتر بوده است. سمعکی که زمانی به عنوان سمعک ممتاز وارد بازار می شد، اکنون به عنوان رده استاندارد عرضه می شود. بنابراین اگر شنوایی شناس به شما توصیه کرد سمعک نسبتا گرانی انتخاب کنید، در صورت تمکن مالی به حرف او گوش کنید. مطمئن باشید سودی که از سمعک می برید، بیشتر از هزینه ی پرداختی خواهد بود.
مدل ظاهری و اندازه سمعک:
سمعک ها در مدل های مختلفی عرضه می شوند که هر فرد متناسب با سلیقه و نیازهای شنیداری خود یکی را انتخاب می کند. بطور کلی اندازه ی سمعک بر قیمت آن تاثیرگذار است: هرچه سمعک کوچکتر و نامحسوس تر باشد، قیمت آن بالاتر خواهد بود. چرا که سمعک های کوچکتر اغلب به قالبگیری سفارشی از گوش کاربر نیاز دارند و دارای فناوری پیشرفته تری هستند تا در عین کوچک بودن، قدرت کافی، راحتی و عملکرد بهینه را برای کاربر فراهم کنند.
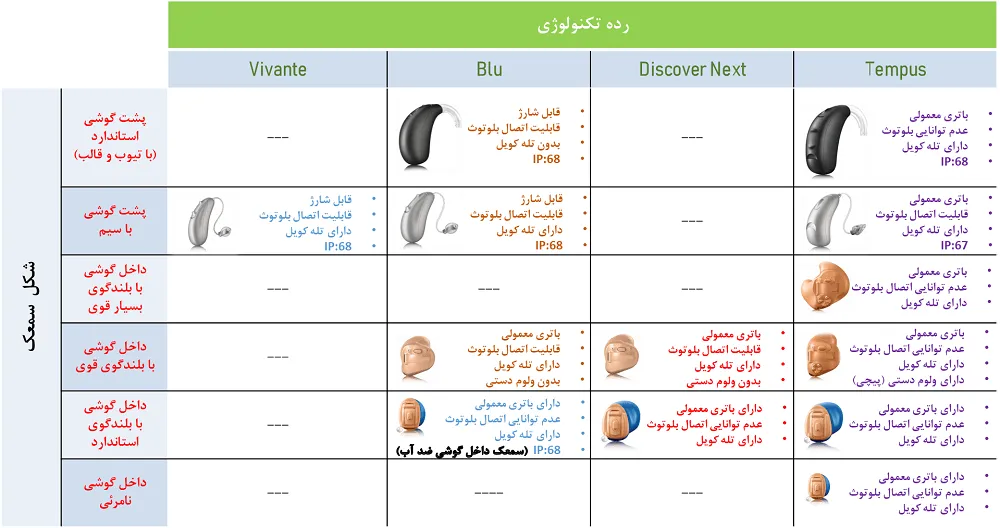
قیمت سمعک های پشت گوشی (BTE و RIC):
این سمعک ها نسبت به سمعک های داخل گوشی اندازه ی بزرگتر و قدرت بیشتری دارند و طیف وسیعی از مقادیر کم شنوایی را پوشش می دهند. بنابراین برای افرادی با میزان کم شنوایی بیشتر گزینه ی مناسبی هستند. سمعک های پشت گوشی 2 نوع هستند:
| سمعک پشت گوشی معمولی (BTE) | 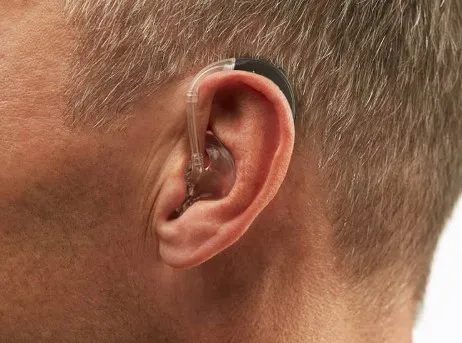 | پردازنده و اجزای اصلی سمعک در پشت گوش قرار گرفته و صدای تقویت شده از طریق تیوب و قالبی که در مجرای گوش قرار می گیرد، به گوش می رسد. |
| سمعک رسیور در مجرا (RIC) |  | در این مدل نیز پردازنده و اجزای اصلی سمعک در پشت گوش قرار دارد؛ اما صدا از طریق یک سیم بسیار نازک به بلندگوی سمعک که در کانال گوش قرار دارد منتقل شده و از این طریق صدا در گوش پخش میشود. قیمت سمعک RIC اندکی از سمعک BTE بالاتر است. |
قیمت سمعکهای پشت گوشی هم مانند سمعکهای داخل گوشی وابسته به تکنولوژی به کار رفته در سمعک است. اگر تکنولوژی رده پایه (Essential) در سمعک به کار رفته باشد، قیمتی در حدود 3 میلیون تومان دارند، و در رده های بالاتر قیمت با توجه به تکنولوژی به کار رفته در سمعک افزایش مییابد. مثلا” قیمت سمعکهای پشت گوشی ممتاز (Premium) در حدود 37 میلیون تومان میباشد.
قیمت سمعک های داخل گوشی و نامرئی (CIC، ITE و IIC):
سمعک های داخل گوشی بصورت سفارشی و با قالب گیری از مجرای گوش فرد ساخته می شوند و نسبت به مدل های پشت گوشی ظاهری نامحسوس تر دارند. سمعک های CIC و IIC در عمق مجرای گوش قرار گرفته و تقریبا نامرئی هستند.
سمعک دولتی
اگر شما هم اخیرا به جمع متقاضیان استفاده از سمعک پیوسته باشید و یا با کاربران سمعک در ارتباط باشید، به احتمال زیاد عبارت “سمعک دولتی” تاکنون به گوش شما خورده است. در این مقاله قصد داریم تا به بررسی دقیق این گروه از سمعکها و چالشهای پیش روی کاربران آن بپردازیم.
• منظور از سمعکهای دولتی چیست؟
از حدود 5 سال قبل و با اعمال محدودیت تخصیص ارز دولتی به کالاهای وارداتی، برخی از کالاهای پزشکی از جمله سمعک در لیست اولویت ارزی قرار نگرفته و در نتیجهی آن روند تامین ارز برای این کالای پزشکی با نوسانهای زیادی همراه شد. بسیاری از شرکتهای واردکننده یا موفق به دریافت ارز نشدند و یا ارز با تاخیر زیاد در اختیار آنها قرار گرفت. همین موضوع سبب شد تا جریان تامین سمعک در کشور با چالش جدی مواجه شود و عرضه کم این کالا از یک سو و تقاضای زیاد از سوی دیگر موجب اتلاف قابل توجه زمان متقاضیان برای دریافت سمعک و همچنین افزایش تصاعدی قیمت آن شود. اما تخصیص قطره چکانی ارز به واردات سمعک مشکل جدی دیگری را نیز به دنبال داشت و آن تخصیص کمتر از نیاز شرکتهای وارد کننده بود. موضوعی که باعث شد تا این شرکتها نتوانند تا همانند گذشته درخواست خود را برای تمامی ردههای سمعکها (پایه، متوسط، پیشرفته) ثبت کرده و صرفا به واردات سمعکهای رده پایه اکتفا کنند.
• سمعکهای دولتی شامل کدام سمعکها میشوند؟
سمعکهای وارداتی با استفاده از ارز دولتی تنوع زیادی نداشته و صرفا محدود به سمعکهای رده پایه (Basic) از چند کمپانی محدود میشوند. اگر چه بعضا برخی کمپانیهای جدید نیز به صورت محدود و پراکنده سمعکهایی را با ارز دولتی وارد و به بازار عرضه میکنند.
• آیا سمعکهای دولتی کیفیت صدای مطلوب را دارند؟
سمعکهای رده پایه تولید شده توسط کمپانیها، همان طور که از نامشان پیداست صرفا برای تامین نیازهای اولیه و پایهای کاربر خود ساخته شدهاند و به همین دلیل نیز از نظر قیمتی مقرون به صرفه محسوب میشوند. در نتیجه این سمعکها از نظر ویژگیهایی همچون انعطافپذیری در تنظیم (تعداد کانال)، هوشمندی و همچنین توانایی ارتباط بیسیم با تلفن همراه و یا تلویزیون توانایی کمتری نسبت به سمعکهای رده متوسط و پیشرفته دارند. از این رو اگر متقاضی استفاده از سمعکهای دولتی هستید باید این نکته را در ذهن داشته باشید که این سمعکها در محیطهای کم چالش (محیطهای ساکت) کیفیت صدای مطلوب دارند اما وضوح صدای آنها در محیطهای پر چالش (شلوغ) به میزان کافی نمیباشد که علت این مسئله تکنولوژی حداقلی به کار رفته در آنهاست. بنابراین میتوان نتیجه گرفت که سمعکهای دولتی برای تمامی افراد مناسب نبوده و ممکن است تواناییهای آنها برای پوشش برخی از انواع کمشنواییها کافی نباشد.
• آیا سمعکهای دولتی خدمات پس از فروش دارند؟
از آنجایی که سمعکهای دولتی توسط نمایندگیهای رسمی کمپانیهای تولید کننده سمعک وارد کشور میشوند، از این رو از نظر اصالت کالا و در نتیجه گارانتی و خدمات پس از فروش (خدمات تعمیری) کاملا مشابه سایر انواع سمعکها هستند. البته ذکر این نکته در اینجا اهمیت بالایی دارد که در بعضی موارد به دلیل واردات محدود این سمعکها قطعات کافی برای تعمیر آنها وجود نداشته و در نتیجه نمایندگی مجبور به استفاده از قطعات سمعکهای مدلهای دیگر است که همین مسئله موجب تحمیل هزینهای نسبتا بالا به کاربران میشود.
قیمت سمعک نامرئی | IIC قیمت سمعک نامرئی CIC
سمعک نامرئی به سمعکی گفته می شود که کاملا درون حفره گوش قرار گیرد و از روبرو قابل دید نباشد، این مدل شامل 2 نوع است:
• سمعک نامرئی (Invisible In the Canal – IIC): این سمعکها کوچکترین سمعکهای جهان هستند. این مدل به طور 100% مخفی هستند و در هیچ زاویهای (روبرو و یا طرفین) قابل رویت نیستند. قیمت این سمعک براساس تکنولوژی به کار رفته در آن متفاوت میباشد. مثلا قیمت سمعک نامرئی با تکنولوژی رده پایه (Basic) در حدود 5 میلیون تومان می باشد و قیمت سمعک نامرئی با تکنولوژی ممتاز (Premium) به طور تقریبی 40 میلیون تومان می باشد.
• سمعک کاملا داخل گوشی (Completely In the Canal – CIC): این سمعکها کمی بزرگتر از مدلهای IIC هستند (البته قدرت بیشتری هم دارند)، از روبرو قابل دیده شدن نیستند؛ اما از طرفین اندکی رویت میشوند. قیمت این سمعکها هم وابسته به تکنولوژی موجود در آنها در حدود 5 میلیون تومان (با تکنولوژی معمولی) تا 40 میلیون تومان (با تکنولوژی ممتاز) میباشد.
قیمت سمعک شارژی
در سالهای قبل تولید سمعکهای شارژی صرفا محدود به ردههای تکنولوژی بالا (پیشرفته و ممتاز) بود. از این رو سمعکهای شارژی بسیار گران قیمت بودند. اما از سال 2018 سمعکهای شارژی در تمام سطوح تکنولوژی ساخته شدند و بنابراین تمامی بیماران با هر نیاز شنیداری و بودجه میتوانند از این سمعکها استفاده نمایند.
سمعکهای شارژی در مقایسه با سمعکهای باتری معمولی گرانتر هستند. سمعکهای شارژی هم بسته به سطح تکنولوژی شان قیمتهای متفاوتی دارند. اگر سطح تکنولوژی رده پایه (Basic) باشد قیمتی در حدود 7 میلیون تومان دارند و در ردههای بالاتر قیمت سمعکهای شارژی تا 45 میلیون تومان هم میرسد.بنابراین حداقل هزینه لازم جهت تهیه یک عدد سمعک قابل شارژ 7 میلیون تومان است.
از آنجایی که مدار قابل شارژ موجب بزرگ شدن سایز سمعک میشود تا به حال سمعکهای داخل گوشی کمتر از این تکنولوژی بهرهمند شدهاند. با این حال اخیرا شرکت سیگنیا (زیمنس سابق) اقدام به تولید یک مدل سمعک داخل گوشی قابل شارژ به نام Active Pro کرده است.
طول عمر مفید سمعکهای شارژی در حدود 1 الی 2 سال کمتر از سمعکهای دارای باطری معمولی است؛ اما با توجه به اینکه فرد نیازی به تأمین باتری ندارد، بسیار صرفه اقتصادی بالاتری نسبت به سمعکهای با باتری معمولی دارد. مزیت دیگر سمعکهای قابل شارژی را میتوان در سهولت خاموش و روشن کردن آنها دانست. به علاوه دستگاه شارژ این سمعکها به گونهای ساخته شده است که به عنوان رطوبتگیر نیز عمل کرده و از این طریق احتمال خرابی و نیاز به تعمیر سمعک بسیار کاهش مییابد.
قیمت سمعک عینکی (Eye-glasses Hearing Aids) | قیمت سمعک استخوانی (Bone-conduction Hearing Aids)
در بعضی از افراد کم شنوا به علت برخی مشکلات از جمله عفونت گوش خارجی، پارگی پرده گوش، تشکیل نشدن گوش خارجی (آترزی) و غیره امکان استفاده از سمعکهای معمول داخل گوشی و پشت گوشی وجود ندارد. در این موارد استفاده از سمعکهای استخوانی ( عینکی، تلی و یا چسبی (Adhear)) میتواند گزینه بسیار مناسبی باشد.
سمعک عینکی
سمعک عینکی به ویژه برای افرادی که علاوه بر کم شنوایی دچار ضعف بینایی نیز هستند، بهترین گزینه است. حداقل قیمت سمعکهای عینکی و یا استخوانی 16 میلیون تومان است. برند BHM اتریش بهترین برند سمعک استخوانی در دنیا است که خوشبختانه محصولات خود را به کشور ایران نیز ارائه میکند . قیمت سمعک عینکی BHM حدودا 45 میلیون تومان است.
قیمت سمعک تلی در حدود 12 الی 14 میلیون است. سمعک تل باند یک سمعک استخوانی است که درون تل و یا کش مو جای داده شده و در مواردی که بیمار خردسال باشد کارایی بالایی دارد. سمعک تلی از برند BHM قیمتی در حدود 25 میلیون تومان دارد.
یکی از جدیدترین سمعکهای استخوانی که ظاهری بسیار شکیل دارد، سمعک Adhear نام دارد. این سمعک به واسطه چسب موجود بر روی سمعک به استخوان ماستوئید ( استخوان برجسته پشت لاله گوش) چسبیده و صدا را به طور مستقیم به حلزون گوش انتقال میدهد. نکته مهم در این سمعکها این است که چسبها یکبار مصرف هستند. عمر مفید هر چسب بر اساس میزان تعریق و چربی پوست بیمار در حدود 7 الی 14 روز است. البته لازم به ذکر است که چسبها به تعداد فراوان بر روی دستگاه موجود بوده و تهیه آن به آسانی از طریق نمایندگی آن صورت میگیرد. قیمت این سمعک ها در حدود 25 میلیون تومان می باشد.
قیمت سمعک جیبی
سمعکهای جیبی نسل قبل از سمعکهای پشت گوشی بوده و در مقایسه با سمعکهای امروزی بسیار بزرگ هستند. این سمعکها از باطری قلمی استفاده میکنند و بسیار قدرتمند هستند. اگرچه امروزه سمعکهای جیبی تقریبا از رده خارج محسوب میشوند؛ اما همچنان برای برخی افراد بهترین گزینه هستند. به عنوان مثال در افرادی که کم شنوایی شدید تا عمیق همراه با عفونت گوش ( Mixed Severe to profound Hearing Loss) دارند، چرا که در این بیماران استفاده از سمعکهای پشت گوشی و داخل گوشی به دلیل مسدود کردن مجرای گوش ممکن است سبب تشدید عفونت گوش آنان میشود و به همین دلیل چنین افرادی کاندید دریافت سمعک جیبی هستند. همچنین در سالمندان یا افرادی که به دلیل ضعف بینایی و یا لرزش دست قادر به استفاده از سمعکهای ظریف نیستند، سمعک جیبی میتواند بهترین انتخاب باشد.
قیمت سمعکهای جیبی در حدود 3 میلیون تومان است.
قیمت سمعک هوشمند
امروزه در تبلیغات سمعک، اصطلاح «سمعک هوشمند» به وفور به چشم میخورد و احتمالا” برای همه این سوال مطرح می شود که کدام سمعکها هوشمند هستند؟!
برای پاسخ به این سوال، ابتدا لازم است بدانیم منظور از هوشمند بودن سمعکها چیست. در گذشته سمعکها «آنالوگ» بودند. سمعک آنالوگ در واقع نوعی تقویتکننده صدا است که همهی اصوات را با یک روش مشابه و به یک میزان تقویت میکند و ولوم کنترل سمعک، تنها امکان کم و زیاد کردن میزان تقویت را به کاربر میدهد. این بدین معناست که سمعک آنالوگ گفتار و نویزهای زمینه را به یک میزان تقویت میکند و این نحوهی تقویت، در محیطهای شنیداری شلوغ مانند مهمانیها نه تنها برای کاربر رضایتبخش نیست؛ بلکه از طریق کاهش درک گفتار باعث آزار و خستگی او خواهد شد. به همین دلیل سمعکهای آنالوگ به تدریج از رده خارج شده و جای خود را به سمعکهای «دیجیتال» دادند. سمعک دیجیتال ابتدا با استفاده از یک مدار الکتریکی، امواج صوتی را به سیگنال دیجیتال تبدیل کرده و سپس آن را پردازش میکند. مدار پردازشگر سمعک دیجیتال میتواند گفتار و نویز زمینه را از یکدیگر تفکیک کرده و به صورت جداگانه پردازش کند تا در نهایت کاربر گفتار واضح و قابل درکی را دریافت کند. علاوه بر این، نحوه تقویت اصوات بلند و آرام توسط سمعک دیجیتال متفاوت است؛ یعنی یک سمعک دیجیتال اصوات آرام را به اندازه ای تقویت میکند که به راحتی قابل شنیدن باشند در حالی که اصوات بلند را حتی گاهی تضعیف هم میکند تا برای کاربر آزاردهنده نباشند. همچنین تکنولوژی پیشرفته مانند قابلیت کاهش نویز زمینه، حذف فیدبک و نویز باد سمعکهای دیجیتال را بسیار پرطرفدار کرده است.
تقریبا همه سمعک های امروزی هوشمند هستند!
باتوجه به توضیحات فوق، میتوان گفت که همهی سمعکهای دیجیتال امروزی هوشمند هستند؛ چون میتوانند محیطهای شنیداری مختلف را شناسایی کرده و بر اساس نیازهای کاربر در هر محیط شنیداری، اصوات را تقویت و پردازش کنند. آنچه که باعث تفاوت سمعکهای دیجیتال میشود، درجه هوشمندی آنها است. در واقع همانطور که تمام گوشیهای موبایل امروزی هوشمند هستند و تنها در تکنولوژی و کیفیت و کارایی با یکدیگر تفاوت دارند، سمعکهای دیجیتال نیز همگی هوشمند هستند؛ اما در سطح تکنولوژی و کیفیت با یکدیگر متفاوت هستند.
در حال حاضر حداقل قیمت یک سمعک هوشمند (پایین ترین رده تکنولوژی) 4 میلیون تومان و حداکثر قیمت آن (بالاترین رده تکنولوژی) 40 میلیون تومان است.
- سمعک +Vitus پایینترین رده سمعک فوناک است که یک سمعک پایه به شمار میآید. این سمعک در دو مدل داخل گوشی و پشت گوشی ساخته میشود که همگی دارای قیمت 4/5 میلیون تومان هستند.
- سمعک رده Phonak Paradise 30 یک رده از سمعک +Vitus بالاتر است و قیمتی در حدود 6 میلیون تومان دارد.
- سمعکهای رده Phonak Paradise 50 قیمتی در حدود 8 میلیون تومان دارند.
- سمعکهای رده Phonak Paradise 70 و Phonak Paradise 90 سمعکهای پیشرفته و ممتاز فوناک هستند که حدود قیمتی 29 و 39 میلیون تومان دارند.
همه این ردهها در 3 نوع داخل گوشی، پشت گوشی و شارژی ساخته میشوند که اختلاف قیمت چندانی باهم ندارند.
لازم به ذکر است که قابلیت برقراری ارتباط بلوتوثی و وایرلس تأثیری بر قیمت سمعکها ندارند. تمام سمعکهای پشت گوشی که از سال 2019 وارد بازار شدهاند، قابلیت برقراری ارتباط وایرلس را دارند؛ اما با توجه به این که جایگذاری مدار وایرلس در سمعک باعث بزرگ شدن سایز آن میشود، بعضی از مدلهای سمعک داخل گوشی فاقد چنین ویژگی هستند. بنابراین استفاده از عبارات «سمعک هوشمند/ سمعک فراهوشمند/ سمعک وایرلس و …» صرفا جنبه تبلیغاتی داشته و در عمل تفاوتی بین آنها وجود ندارد. به عنوان مثال سمعک Marvel فوناک که در سال 2018 معرفی شد، در مدلهای مختلف داخل گوشی و پشت گوشی و در 4 رده تکنولوژی 30، 50، 70 و 90 عرضه میشود. تمام ردههای این سمعک هوشمند (دیجیتال) هستند و قابلیت برقراری ارتباط بلوتوثی و وایرلس را دارند. بنابراین نمیتوان گفت که رده 90 این سمعک هوشمند و وایرلس است؛ اما رده 30 اینطور نیست.
قیمت سمعک ضد آب چقدر است؟!
در ابتدا بهتر است به جای سمعک ضد آب (Water-Proof) بگوییم: “سمعک مقاوم در برابر آب” (Water-Resistant)؛ زیرا اکثر سمعکها میتوانند حداکثر به مدت 1 ساعت در تماس با آب یا در عمق مشخصی از آب بدون آسیب کار کنند؛ اما تماس مداوم با آب سبب خرابی آنها خواهد شد. میزان مقاومت سمعک در برابر آب و گرد و غبار، با شاخص استاندارد “IP” مشخص میشود. در این شاخص، عدد اول (بین 7-1) مقاومت سمعک در برابر گرد و غبار و عدد دوم (بین 9-1) مقاومت آن در برابر آب و رطوبت را نشان میدهد.
به عنوان مثال وقتی میگوییم سمعکی دارای شاخص استاندارد IP67 است، یعنی در برابر گردوخاک، مقاومت نسبتا زیادی دارد و میتواند حداکثر به مدت 30 دقیقه در عمق یک متری آب بدون کوچکترین مشکلی کار کند؛ اما در صورت استمرار این زمان به مدار و قطعات الکترونیکی سمعک آسیب جدی وارد میشود. در حال حاضر تقریبا همه شرکتها، سمعک مقاوم در برابر آب را تولید میکنند.
در حال حاضر قویترین سمعک پشت گوشی مقاوم در برابر آب توسط شرکت فوناک و قویترین سمعک داخل گوشی مقاوم در برابر آب را گروه GN (کمپانیهای ریساند، بلتون و اینترتون) در بازار مصرف برای کاربران قابل تهیه هستند. این سمعکها به واسطه پوشش نانو (Nano-coated) خود، در برابر رطوبت بالاترین مقاومت را دارند. سمعکهای ضد آب معمولا قیمت بالاتری نسبت به سمعکهای معمولی دارد اما نکته مهم آن است که میزان مقاومت تمامی سمعکهای ضد آب تولید شده توسط هر شرکت ثابت است. به عبارت دیگر تفاوتی بین عدد IP سمعکهای مختلف تولید شده در ردههای مختلف تکنولوژی (معمولی، متوسط، پیشرفته و ممتاز) یک شرکت وجود ندارد. به عنوان مثال سمعک 40 میلیون تومانی و 4 میلیون تومانی شرکت فوناک از لحاظ ضد آب بودن کاملا یکسان هستند. در جدول زیر، حداقل قیمت سمعکهای ضد آب 3 شرکت تولید کننده برتر سمعک را مشاهده میکنید:
| برند سمعک مقاوم در برابر آب | حداقل قیمت |
| فوناک | 8 میلیون تومان |
| زیمنس | 7 میلیون تومان |
| اتیکن | 9 میلیون تومان |
لیست قیمت برندهای سمعک سال 1402
| حداقل قیمت | حداکثر قیمت | |
| قیمت سمعک زیمنس | 5 میلیون تومان | 38 میلیون تومان |
| قیمت سمعک فوناک | 4.5 میلیون تومان | 39 میلیون تومان |
| قیمت سمعک اتیکن | 8 میلیون تومان | 40 میلیون تومان |
| قیمت سمعک استارکی | 6 میلیون تومان | 40 میلیون تومان |
| قیمت سمعک یونیترون | 5 میلیون تومان | 32 میلیون تومان |
| قیمت سمعک برنافن | 4 میلیون تومان | 33 میلیون تومان |
| قیمت سمعک ویدکس | 8 میلیون تومان | 36 میلیون تومان |
| قیمت سمعکA&M | 4 میلیون تومان | 12 میلیون تومان |
| قیمت سمعک رکستون | 4 میلیون تومان | 30 میلیون تومان |
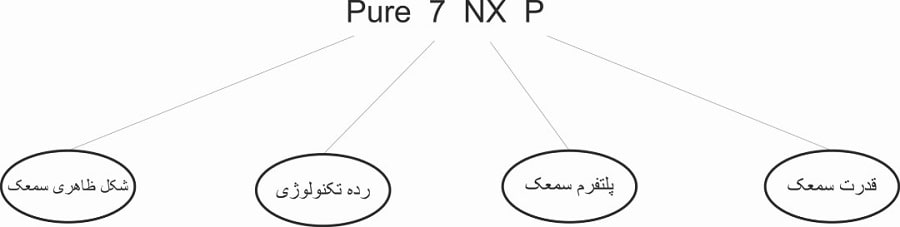
قیمت سمعک سیگنیا (زیمنس) | قیمت سمعک زیمنس
سمعک زیمنس که امروزه با نام تجاری سیگنیا ((Signia) شناخته میشود یکی از ۶ برند اصلی تولید کننده سمعک در دنیاست. شرکت سیگنیا هر 2 سال یکبار یک خانواده از سمعکهای جدید را معرفی می کند که در 5 رده مختلف تکنولوژی تولید میشوند. جدیدترین خانواده این شرکت سمعکهای AX میباشند که محصول 2022 هستند. این سمعکها در 5 رده تکنولوژی زیر تولید میشوند :
Signia 1 AX
Signia 2 AX
Signia 3 AX
Signia 5 AX
Signia 7 AX
سمعکهای رده 1AX و 2AX سمعکهای رده پایه (Basic) و حداقلی (Essential) سیگنیا هستند و از حداقل تکنولوژیهای ممکن برخوردارند. قیمت این سمعکها در حدود 12-8 میلیون تومان است.
سمعک رده 3AX سمعک میان رده (Standard) و رده متوسط سیگنیا است که قیمتی در حدود 20 میلیون تومان دارد.
سمعکهای رده 5AX و 7AX سمعکهای رده پیشرفته (Advanced) و ممتاز (Premium) سیگنیا هستند که به ترتیب قیمتهایی در حدود 30 و 38 میلیون تومان دارند.
قیمت سمعکها در هر رده تکنولوژی ثابت است و تفاوت هزینهای میان انواع داخل گوشی و پشت گوشی آن وجود ندارد.
اگر میخواهید در مورد سمعک زیمنس یا سیگنیا اطلاعات بیشتری کسب کنید و با نقاط قوت و ضعف این برند آشنا شوید بر روی لینک آن کلیک کنید.
قیمت سمعک فوناک
این کمپانی سوییسی از بزرگترین شرکتهای تولیدکننده سمعک و پرفروشترین برند در سراسر دنیا است. فوناک 5 رده سمعک تولید میکند و جدیدترین سمعکهای فوناک که محصول 2022 هستند شامل موارد زیر هستند:
+ Phonak Terra
Phonak Lumity 30
Phonak Lumity 50
Phonak Lumity 70
Phonak Lumity 90
سمعک + Terraپایینترین رده تکنولوژی سمعک فوناک است که یک سمعک پایه و یا حداقلی (Basic / Essential) به شمار میآید. این سمعک در دو مدل داخل گوشی و پشت گوشی ساخته میشود که همگی قیمتی در حدود 8 الی 10میلیون تومان دارند.
سمعک رده Phonak Lumity 30 یک رده از سمعک + Terra بالاتر بوده و قیمتی در حدود 15-12 میلیون تومان دارد.
سمعکهای رده Phonak Lumity 50 قیمتی در حدود 25-20 میلیون تومان دارند.
سمعکهای رده Phonak Lumity 70 و Phonak Lumity 90 سمعکهای پیشرفته (Advanced) و ممتاز (Premium) فوناک هستند که به ترتیب حدود قیمتی 35 و 45 میلیون تومان دارند.
همه این ردهها در 3 نوع داخل گوشی، پشت گوشی و شارژی ساخته میشوند که اختلاف قیمت چندانی باهم ندارند.
.اگر میخواهید در مورد این برند اطلاعات بیشتری کسب کنید بر روی لینک سمعک فوناک کلیک کنید.
قیمت سمعک اتیکن (Oticon)
اتیکن محصول کشور دانمارک است. این کمپانی سابقه بیش از 120 سال در ساخت سمعک دارد و در حال حاضر هم دومین کمپانی بزرگ و برند پرفروش سمعک در دنیا است.
اتیکن هم مانند برندهای زیمنس و فوناک محصولاتش را در 5 رده کیفیتی مختلف ارائه میدهد. جدیدترین سمعکهای اتیکن شامل سمعکهای Intent و Zircone (فقط در مدلهای پشت گوشی ارائه میشوند) و سمعکهای own (فقط در مدل داخل گوشی ارائه میشوند) هستند که در ردههای زیر ارائه میشوند:
Zircone 2
Zircone 1
Intent 4
Intent 3
Intent 2
Intent 1
این سمعکها فقط در مدل پشت گوشی ساخته میشوند، سمعکهای داخل گوشی اتیکن own نامیده میشوند که در ادامه به توضیح آنها هم خواهیم پرداخت.
- سمعک Zircone 2 دارای حداقل تکنولوژی در بین سمعکهای بالا است. قیمت این سمعک حدودا 25 میلیون تومان است.
- سمعک Zircone 1 یک پله بالاتر از سمعک Zircone 2 است و قیمتی در حدود 30 میلیون تومان دارد.
- قیمت سمعک Intent 4 که یک سمعک استاندارد به شمار می آید در حدود 35 میلیون تومان است.
- سمعکهای Intent 3 و Intent 2 سمعکهای پیشرفته اتیکن هستند که حدود قیمتی آنها به ترتیب 40 و 45 میلیون تومان است.
- سمعک Intent 1 بالاترین و بهترین سمعک اتیکن است که حدود قیمتی آن 50 میلیون تومان است.
ترتیب سمعکهای داخل گوشی اتیکن به صورت زیر است :
OWN 5
OWN 4
OWN 3
OWN 2
OWN 1
سمعک OWN 5 در بین سمعکهای فوق از پایینترین درجه تکنولوژی برخوردار است و قیمتی در حدود 25 میلیون تومان دارد.
سمعک OWN 4 قیمتی در حدود 30 میلیون، سمعک OWN 3 در حدود 35، OWN 2 در حدود 40و OWN 1 که بالاترین و بهترین سمعک داخل گوشی اتیکن است قیمتی در حدود 45 میلیون تومان دارد.
سمعک Intent یکی از بهروزترین سمعکهای جهان از نظر پردازنندههای صدا است. 96 درصد از افرادی که Intent برایشان تجویز شده است رضایتمندی خود را نشان دادهاند. در طراحی این مدل از سمعکهای شرکت اتیکن تلاش شده است تا با کمک هوش مصنوعی تا حد ممکن پردازنده سمعک جایگزین مغز انسان شود. هوش مصنوعی به کار رفته در این سمعک تا حدودی مانند ذهن انسان کار میکند و همین مسئله موجب درک گفتار بسیار بینظیر این سمعک در مقایسه با سمعکهای دیگر شده است.
قیمت سمعک استارکی (Starkey)
سمعک استارکی محصول کشور آمریکا است که یکی از بهترین کمپانیهای جهان در عرصه سمعک است. سمعکهای تولیدی این کمپانی از کیفیت گفتار بینظیری برخوردار هستند، همچنین این شرکت سرمایهگذاری ویژهای بر روی مدارات درمان وزوز گوش و حذف فیدبک سمعکهای خود داشته که موجب منحصر به فرد شدن این دو قابلیت در میان سمعکهای شرکتهای مختلف شده است.
soundlens کوچکترین سمعک جهان و ساخت شرکت استارکی است. این مدل جزء سمعکهای کاملا نامرئی است. قیمت این مدل بسیار بالا میباشد. یک حقیقت در مورد سمعک نامریی این است که برای 80% افراد مناسب نیست زیرا کاندید استفاده از آن میبایست دارای الگوی کم شنوایی مشخص و قطر کانال گوش مناسب باشد.
قیمت سمعک یونیترون (Unitron)
سمعکهای یونیترون محصول کشور کانادا است. این شرکت با رویکرد ایجاد تنوع در شکل ظاهری و همچنین طراحی مدارهای الکترونیکی بسیار کوچک توانسته است که بهمیزان قابل توجهی رضایت کاربران خود را جلب نماید. در جدول زیر مقایسهای کلی میان انواع سمعکهای یونیترون ارائه شده است.
همان طور که در جدول بالا نشان داده شده است، شرکت یونیترون از معدود برندهای تولید کننده سمعک است که موفق به تولید سمعکهای داخل گوشی ضد آب شده است. به علاوه این شرکت تلاش کرده است تا علی رغم کاهش قابل توجه ابعاد مدار سمعکهای خود، تا حد امکان عملکردهای ارتباطی سمعک از جمله توانایی ارتباط با تله کویل و ارتباط بی سیم (بلوتوث) را در مدلهای مختلف به ویژه مدلهای داخل گوشی به خوبی حفظ نماید. مسئلهای که موجب برتری قابل ملاحظه محصولات این شرکت نسبت به موارد مشابه شده است. با این وجود شرکت یونیترون تاکنون تولیدی در زمینه سمعکهای داخل گوشی قابل شارژ نداشته است.
قیمت سمعک برنافون (Bernafon)
برنافون یکی از سمعکهای تولید شده توسط گروه William Demant و ساخت کشور سوییس است. این شرکت را میتوان خواهر خوانده سمعکهای شرکت اتیکن، سونیک و فیلیپس دانست. طراحی شکل ظاهری، فضای نرم افزار تنظیم سمعک و حتی رابطهای بلوتوث این شرکتها شباهتهای بسیاری به یکدیگر دارند. با این وجود به جرات میتوان گفت که سمعکهای شرکت برنافون به واسطه فرمولاسیون تنظیم به خصوص تکنولوژی هیبرید موجود در این سمعکها سبب صدای بسیار شفاف سمعک شده است. در جدول زیر سه محصول اخیر این شرکت مورد مقایسه قرار گرفتهاند.
قیمت سمعک ویدکس (Widex)
شرکت ویدکس یکی از ده شرکت برتر تولیدکننده سمعک در جهان است. این شرکت در سال 1956 در پایتخت دانمارک آغاز به کار کرد. شرکت ویدکس از پیشگامان به کارگیری تکنولوژی دیجیتال در سمعکها بوده و اولین سمعک داخل گوشی دیجیتال را در سال 1995 به بازار مصرف عرضه کرد. این کمپانی از سال 2019 در تصمیمی تجاری با گروه بزرگ سرمایهگذاری Sivantos ادغام شده و برند WS Audiology را ایجاد نمود. محصولات این شرکت در 4 رده تکنولوژی تولید میشوند. رده حداقلی این شرکت رده 110 نام دارد. محصولات رده پایه و میانی این شرکت به ترتیب با اعداد 220 و 330 نام گذاری میشوند. در نهایت تکنولوژی پیشرفته و ممتاز این شرکت در محصولات رده 440 آنها جای گرفتهاند. ویژگی بسیار بارز محصولات شرکت ویدکس ابعاد بسیار کوچک و ظریف مدار الکترونیکی آنها است که موجب شده است تا یکی از کوچکترین سمعکهای پشت گوشی و داخل گوشی را تولید نمایند.
سه محصول Moment ، Evoke و Unique از تولیدات اخیر شرکت ویدکس است. هر سه خانواده در انواع قالبهای پشت گوشی و داخل گوشی تولید و قابل استفاده برای کاربران متقاضی این برند محبوب میباشد. تفاوت مهم این سه خانواده در ویژگی قابلیت شارژ سمعکها است که صرفا در جدیدترین خانواده یعنی خانواده Moment مشاهده میشود و دو خانواده دیگر فاقد سمعکهای شارژی هستند. با این وجود هر سه خانواده از نظر امکانات برقراری ارتباطات بی سیم (بلوتوث) دارای توانمندیهای کافی هستند. شرکت ویدکس تاکنون مدار قابل شارژ را صرفا در مدلهای پشت گوشی خود به کار برده است و از این رو این شرکت هنوز تولید سمعک داخل گوشی با قابلیت شارژی را آغاز نکرده است.
قیمت سمعک A&M
شرکت A&M یکی از برندهای با سابقه در حوزه تجهیزات شنوایی است. این شرکت از مدتها قبل به عنوان یکی از زیر مجموعههای شرکت زیمنس (سابق) محسوب میشد. با این حال شرکت A&M تولید محصولات منحصر به فرد خود را متوقف نکرد. هم اکنون نیز این شرکت جزئی از کمپانی بزرگ سیگنیا محسوب میشود. در جدول زیر به مقایسه تولیدات مختلف این شرکت می پردازیم.
همان طور که در جدول بالا مشخص است شرکت A&M سمعک با قابلیت شارژ را در هیچ یک از مدلهای داخل گوشی و یا پشت گوشی به بازار ارائه نکرده است. به علاوه در محصولات آن، اثری از سمعکهای نامرئی نیز به چشم نمیخورد. با این وجود این شرکت تمرکز زیادی بر روی قابلیت ارتباط بی سیم سمعکهای خود داشته و تلاش کرده است تا محصولاتش بتوانند به خوبی با انواع وسایل ارتباط وایرلس برقرار نمایند. از دیگر مزایای محصولات شرکت A&M قدرت بالای بلندگو (رسیور) سمعکهای تولیدی آنهاست. به جرات میتوان گفت که از نظر قدرت خروجی صدا تولیدات این شرکت بسیاری از رقیبان را پشت سر گذاشته و جایگاه ممتازی به محصولات این شرکت داده است.
نکته دیگر در خصوص سمعکهای داخل گوشی پیش ساخته است. با توجه به سیاست مشترک این شرکت با شرکت مادر خود (سیگنیا) یکی از تولیدات منحصر به فرد آن سمعکهای داخل گوشی پیش ساخته است. مشابه این نوع سمعک در شرکت سیگنیا، مدل Silk نامیده میشود. برای کسب اطلاعات بیشتر در مورد سمعک سیلک روی عنوان آن کلیک کنید. سمعکهای داخل گوشی پیش ساخته نیازی به قالبگیری از گوش نداشته و میتوانند بلافاصله برای بیمار تجویز و به وسیله یک سری پلاستیکی مورد استفاده قرار بگیرند(Instant fit). این در حالی است که در سمعکهای داخل گوشی استاندارد در ابتدا باید از کانال گوش فرد با کمک خمیر قالبگیری، قالب اولیه تهیه شده و سپس مدار سمعک در لابراتوار در داخل پوسته ساخته شده از روی قالب گوش فرد جایگذاری شود.
قیمت سمعک رکستون (REXTON)
شرکت رکستون یکی از برندهای قدیمی در حوزه تولید وسایل کمک شنیداری از جمله سمعک است. این شرکت آلمانی بیش از 50 سال قدمت داشته و هماکنون در 80 کشور دارای نمایندگی فعال است که از این حیث مجموعهای منحصر به فرد است. این شرکت از مدتها قبل زیر مجموعهای از گروه Sivantos بوده که مجموعهای از شرکتها از جمله سمعکهای شرکت زیمنس را شامل میشود. برند رکستون نیز همچون زیمنس از حدود 7 سال قبل با پیوستن به کمپانی Signia، زیر مجموعهای از این شرکت عظیم شده است. با این حال سمعکهای تولید شده توسط شرکت رکستون همچون با نام قبلی خود تولید میشوند.
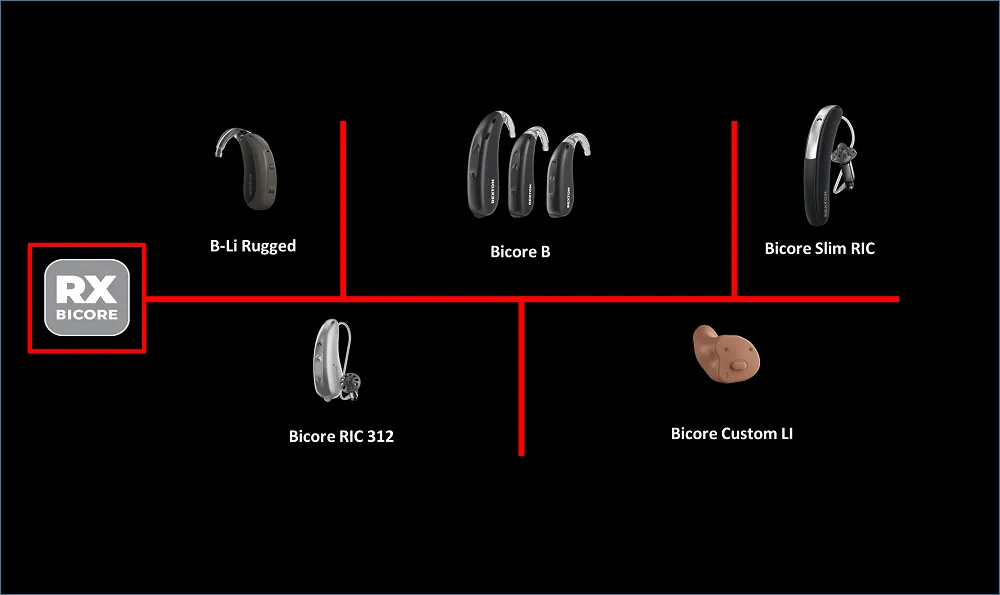
در حال حاضر چهار نسل از محصولات شرکت رکستون در بازار موجود است:
BICORE
MOTION-CORE
MYCORE
TRUCORE
خانواده BICORE جدیدترین محصول این شرکت محسوب میشود. در این خانواده انواع سمعکهای پشت و داخل گوشی حضور دارند. به عنوان مثال مدل پشت گوشی BICORE-LI RUGGED یکی از مقاومترین سمعکهای حال حاضر در بازار مصرف است. این سمعک پشت گوشی ضد آب بوده و به علاوه مقاومت بالایی نسبت به ضربه، تعریق و یا حتی مواد شوینده از جمله شامپو دارد. به علاوه مدار شارژی به کار رفته در این مدل قادر است تا برای مدت زمان بسیار طولانیتر از نسلهای قبلی (در صورت عدم استفاده از ارتباطات بلوتوث تا 39 ساعت و در صورت 5 ساعت ارتباط بی سیم تا 36 ساعت) سمعک را فعال نگاه دارد. مدل غیر قابل شارژ این مدل BICORE B نام دارد که در قدرتهای مختلف تولید شده و قابل استفاده است. مدل BICORE Slim RIC از جمله سمعکهای پشت گوشی با سیم نازک و سری پلاستیکی (RIC) محسوب میشود. این مدل شارژی بوده و در حقیقت از نظر شکل ظاهری و امکانات خواهر خوانده سمعک Styletto کمپانی سیگنیا است (برای مطالعه بیشتر درباره سمعک Stylleto بر روی عنوان آن کلیک کنید). سبک دیگری از سمعکهای RIC در این خانواده BICORE RIC 312 است. این مدل غیر قابل شارژ بوده و همان طور که از نام آن مشخص است با استفاده از باتری شماره 312 کار میکند. با این حال مدیریت مصرف باتری در این مدل به طور جدی مد نظر قرار گرفته است تا از این نظر هزینه کمتری را برای تهیه باتری برای کاربر ایجاد نماید. سمعک داخل گوشی این خانواده BICORE CUSTOM LI است که اولین مدل سمعکهای داخل گوشی با قابلیت شارژ است.
نسل MOTION-CORE سمعکهای رکستون نوعی نسل بینابینی محسوب میشود. به این معنا که در این نسل برای اولین بار نسل جدید سمعکهای SLIM RIC با قابلیت شارژ و سمعکهای پشت گوشی شارژی (M-CORE B-LI) معرفی شدند. به علاوه در این نسل سمعک داخل گوشی صرفا به صورت مدلهای پیش ساخته (M-CORE iX) عرضه شده است این مدل متناظر با سمعک مدل SILK شرکت سیگنیا است. در این خانواده خبری از مدلهای داخل گوشی نیازمند قالبگیری از گوش نیست. این مسئله در واقع حکایت از تلاش این شرکت برای تولید سمعکهای قابل شارژ در نسل بعدی سمعکهای خود (خانواده BICORE) دارد.
خانوادههای MYCORE و TRUECOREشامل یک نوع سمعک پشت گوشی استاندارد (Mosaic ) و دو مدل سمعک داخل گوشی پیش ساخته (InoX CIC) و نیازمند قالب گیری (Sterling) است. شرکتهای رکستون در سمعکهای این دو خانواده برای نخستین بار توانایی ارتباط باگوشیهای موبایل فراهم شد. به این صورت که خانواده TRUECORE از طریق یک رابط بلوتوث قابلیت برقراری ارتباط با تمامی موبایلها و خانواده MYCORE توانایی اتصال مستقیم و بدون واسطه به گوشیهای موبایل iPhone را دارند. سطح تکنولوژی و امکانات خانواده MYCORE مشابه رده تکنولوژی 3px و 3nx سمعکهای شرکت سیگینا و خانواده TRUECORE مشابه رده تکنولوژی 2PX و 2NX شرکت سیگنیا است.
آیا توانایی سمعک های تولید شده توسط برندهای مختلف به یک اندازه است؟
قطعا” خیر
برندهای مختلف تفاوتهای اساسی با یکدیگر دارند. برخی از لحاظ استحکام و محکم بودن سمعک برتر از سایرین هستند، بعضی توانایی مقاومت در برابر آب، شفافیت صدا و یا در ساخت مدارهای الکترونیکی کوچکتر برای سمعکهای نامرئی توانمندی بالاتری دارند.
بنابراین پیشنهاد ما این است که کاربر متقاضی استفاده از سمعک میبایست تمامی اطلاعات و نیازهای روزمره خود را دردسترس متخصص شنوایی شناسی قرار دهید تا بر اساس آنها بهترین گزینه را انتخاب کند.
بخش عمده نارضایتی بیماران به علت تجویز اشتباه است، به عنوان مثال یک فرد دانشجو یا دانش آموز را تصور کنید که سمعک معمولی تهیه کرده است. قاعدتا او در محیطهای ساکت و مکالمات یک نفر با یک نفره خوب میشنود؛ اما در محیطهای شلوغتر مانند کلاس درس دچار مشکل اساسی در تفکیک صحبتها بوده و از سمعکش بسیار ناراضی است. در نتیجه نیاز شنیداری این فرد هیچگاه به طور کامل تامین نمیشود. باید دقت داشت که شنوایی ارتباط مستقیمی با موفقیت اجتماعی افراد دارد، تحقیقات مختلف نشان داده است که افراد کم شنوا که تمایلی به استفاده از سمعک ندارند، در دستیابی به موقعیتهای شغلی بالا ناموفق هستند و معمولا اعتمادبهنفس پایینی دارند.
نکته مهمی که در تهیه سمعک باید به آن توجه داشت این است که میزان رضایتمندی بیماران از سمعک به دو عامل بستگی دارد:
سطح تکنولوژی سمعک: که باید متناسب با میزان فعالیت اجتماعی و شغل فرد انتخاب شود.
دانش متخصص شنوایی شناس: سمعکها وسایل بسیار پیچیدهای هستند و تنظیم دقیق آنها نیازمند دانش بسیار بالایی است، بنابراین متخصص شنواییشناس باید بسیار حاذق و خبره بوده و از علم روز برخوردار باشد.
آیا گران بودن سمعک به معنی بهتر بودن آن است؟
هرچه قدرت یک سمعک بیشتر و تکنولوژی آن پیشرفتهتر باشد، قیمت آن نیز بالاتر خواهد بود. اما به یاد داشته باشید که گرانترینها همواره بهترینها نیستند. چرا که بر حسب میزان و نوع کم شنوایی و سبک زندگی افراد، نیازهای آن ها با یکدیگر متفاوت است و بنابراین سمعک مناسب برای تأمین نیازهایشان نیز بر اساس این عوامل مشخص میشود.
در سراسر جهان سمعکها وسیلههای گران قیمتی محسوب میشوند. محدوده قیمت سمعک گوش در ایران بین 4 تا 30 میلیون تومان است و بیمهها بخش اندکی از هزینه آن ها را تقبل میکنند. سمعکها یک سرمایهگذاری مهم هستند؛ چرا که سمعک دستگاهی است همواره همراه شما است، پس لازم است که هنگام خرید سمعک اطمینان حاصل کنید که محصول خریداری شده دارای صرفه اقتصادی کافی برای شما باشد.
قیمت سمعک ارزان
دو نوع سمعک ارزان وجود دارد:
الف) سمعک های آنالوگ: سمعک آنالوگ نسلهای پیش از سمعک دیجیتال بودند که پردازش چندانی بر روی صدا و بهویژه صداهای آرام ندارند؛ در نتیجه کاربران این سمعکها معمولا قادر به شنیدن اصوات آرام نیستند و این بزرگترین نقص سمعکهای آنالوگ است. قیمت سمعک آنالوگ بین 3/5 الی 4/5 میلیون است. برندهایی مثل زیمنس، یونیترون، اینترتون، ای ام بهترین سمعکهای آنالوگ دنیا را تولید میکنند (امروزه هم به صورت بسیار محدود تولید می شوند.)
ب) سمعکهای دیجیتال با حداقل تکنولوژی: سمعکهای دیجیتال با تکنولوژی حداقلی (Essential) و یا پایه (Basic) هم جزء سمعکهای ارزان هستند که قیمتی بین 4 الی 5 میلیون دارند.
قیمت سمعک گوش |جدیدترین قیمت سمعک گوش |قیمت سمعک در بازار ایران
در تمامی برندها، سمعکهای رده حداقلی (Essential) و یا پایه (Basic) با ارز دولتی وارد کشور میشوند و قیمتی در حدود 4 الی 6 میلیون تومان دارند، به سمعکهای رده بالاتر ارزدولتی تعلق نمیگیرد و متاسفانه واردات آنها ممنوع است! این سمعکها اگر هم موجود باشند با ارز آزاد تهیه میشوند و بنابرین قیمت بسیار بالاتری دارند.
قیمت سمعک خوب
بسیاری از مراجعین این سوال را میپرسند که قیمت یک سمعک خوب چقدر است؟! پاسخ به این سوال به تعریف «سمعک خوب» بستگی دارد. چندین برند سمعک در جهان وجود دارد؛ اما در میان این تنوع و گستردگی، 8 برند دارای درجه کیفیتی A بوده و به عنوان برندهای برتر در حوزه سمعک و تجهیزات شنوایی شناخته میشوند. بنابراین میتوان گفت اولین توصیف از سمعک خوب، سمعکی است که محصولی از یک شرکت معتبر باشد. دومین توصیف از سمعک خوب این است که سطح تکنولوژی سمعک با فعالیت اجتماعی و نیازهای شنیداری کاربر مطابقت داشته باشد. بهعنوان مثال ممکن است فردی یک سمعک با تکنولوژی حداقلی و یا پایه بگیرد و بسیار از آن راضی باشد؛ اما در صورت استفاده همان فرد از سمعکهای رده پیشرفته و یا ممتاز، خیلی زود آن را مرجوع نماید. کلام آخر این است که هر سمعک گران قیمتی لزوما” بهترین سمعک برای شما نیست.
عوامل تاثیرگذار بر قیمت سمعک:
دستگاهی مانند موبایل یا تلویزیون را در نظر بگیرید، در روند قیمتگذاری این دستگاه عواملی مانند کیفیت صفحه نمایش، میزان نگهداری باتری، طول عمر دستگاه و غیره تاثیر گذارند. در سمعک هم چند عامل وجود دارد که تعیینکننده قیمت آن است از جمله:
سایز، برند، هوشمند بودن، شارژی بودن، سال تولید، سطح تکنولوژی سمعک و خدمات پس از فروش
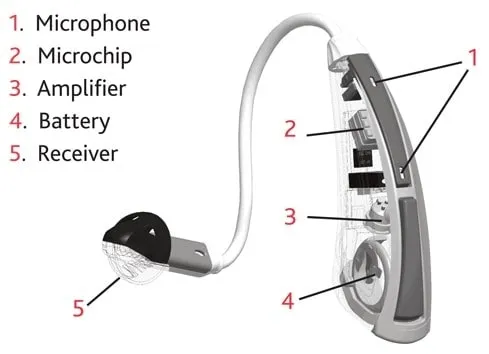
جالب است بدانید که سمعکها اصولا دستگاههای خیلی پیچیدهای نیستند، یک بلندگو یک میکروفن و یک آمپلیفایر را اگر در کنار همدیگر قرار دهیم سمعک ساخته میشود اما معمای اصلی اینجاست که ترکیب این قطعات را طوری کنار هم بگذاریم که سمعکی که ساخته میشود نهایتا اندازه یک بند انگشت باشد، اینجاست که دشوار میشود و سختی این کار به حدی بالا است که در سطح دنیا فقط چند کشور محدود هستند که این تکنولوژی را دارند. البته فقط کوچک بودن سمعک مدنظر نیست بلکه کیفیت صدا، نداشتن فیدبک و غیره هم بسیار مهم هستند اما یکی از مهمترین عوامل اندازه سمعک است. سمعکهای داخل گوشی نامرئی از سایر سمعک گرانتر بوده زیرا در ساخت آنها باید از کوچکترین ابزارها استفاده شود و در عین حال قدرت بالایی هم داشته باشند.
تاثیر برند بر قیمت سمعک
برندهای سمعکی که در سراسر دنیا قرار دارند در 3 گروه کیفیتی A,B,C قرار میگیرند. برندهایی که دارای درجه کیفی A هستند از سایر برندها بسیار گرانتر هستند. از جمله برندهایی که دارای درجه کیفی A هستند میتوان به موارد زیر اشاره کرد:
• اتیکن
• فوناک
• ریساند
• سیگنیا
• ویدکس
• استارکی
• برنافن
• یونیترون
• بلتون
• رکستون
• فیلیپس
• هانساتون
• اینترتون
• ادیوسرویس
• سونیک
سایر برندهای موجود در بازار مصرف دارای رده کیفیتی B و C بوده و اختلاف قیمتی بسیار بالایی با این برندها دارد.
بهتر است بدانید که برندهای اتیکن، فوناک، ریساند، سیگنیا، ویدکس و استارکی برندهای اصلی هستند (شرکتهای مادر) و بقیه برندها زیرمجموعه آنها هستند. به طور مثال برنافن، فیلیپس و سونیک زیرمجموعه اتیکن هستند.
شش برند اصلی سمعک قیمت حدودا یکسانی دارند و اندکی از زیرشاخههای خود گرانترهستند به ترتیب ذیل هستند:
تاثیر هوشمندی سمعک بر قیمت آن:
میتوان ادعا کرد که در حال حاضر تمامی شرکتها دارای محصولاتی هوشمند هستند اما در درجات مختلف و سطوح متفاوت. بهعنوان مثال برند اتیکن در سال 2022 پنج نوع سمعک مختلف تولید کرد که پایینترین آنها Zircone 2 و بالاترین آنها More 1 است. سمعک Zircone 2 یک سمعک کاملا هوشمند است و توانایی تشخیص نویز از گفتار را بهصورت اتوماتیک دارد اما نه به قدرت و کیفیتی که More 1 است. دقیقا مانند صنعت موبایل است، برند سامسونگ را در نظر بگیرید که چندین موبایل مختلف تولید میکند. پایینترین موبایل سامسونگ هم کاملا هوشمند است و به صورت بسیار عالی کار میکند. تفاوت در درجه کیفی، رزولوشن تصویر، عمر باتری و … است. در سمعک هم تفاوت بین سطوح مختلف در کیفیت و شفافیت صدا، تفکیک نویز از گفتار در مکانهای شلوغ، فیدبک گیری و غیره است.
میتوان گفت همگی تولیدات فعلی شرکتهای مختلف تولید کننده سمعک هوشمند هستند اما از درجه هوشمندی متفاوتی برخوردارند. سمعکهای رده بالاتر هوشمندتر هستند و تفکیک نویز از گفتار بالاتری دارند، سمعکهای رده پایین هوشمندیشان کمتر است و برای افرادی ساخته شده اند که سبک زندگی سادهتری دارند.
آیا سمعکهای شارژی گرانتر هستند؟
سمعکهای شارژی از آنجایی که دارای شارژر هستند اندکی از سمعکهای با باتری معمولی گرانتر هستند. تفاوت قیمت سمعکهای شارژی و باتری معمولی کم است. شارژر سمعکها بسته به نوعشان ممکن است قیمتی بین 2 الی 6 میلیون داشته باشند.
سال تولید سمعک چقدر در قیمت آن تاثیرگذار است؟
صنعت تولید سمعک نیز همچون سایر وسایل الکترونیکی پیوسته در حال تغییر و ارتقاء است. از این رو با ورود نسل جدید سمعکهای هر شرکت، سمعکهای نسلهای قبلی بلافاصله دچار افت قیمت چشمگیری میشوند. مثلا با ورود سمعکهای رده X شرکت سیگنیا به بازار مصرف، سمعکهای نسل قبلی که NX و PX بودند بسیار ارزانتر شدند.
سطح تکنولوژی سمعک چیست و چه تاثیری بر قیمت آن دارد؟
سطح تکنولوژی سمعک در واقع شفافیت صدا در محیطهای شلوغ یا تفکیک صدا در محیطهای شلوغ است. با افزایش سطح تکنولوژی سمعک بر میزان توانایی تفکیک اصوات گفتاری از سایر اصوات آن افزوده میشود و در نتیجه فرد درک گفتار بالاتری در این محیطها پیدا میکند.
مهمترین عامل تاثیرگذار بر قیمت سمعک سطح تکنولوژی سمعک است. میتوان گفت 50% قیمت سمعک وابسته به سطح تکنولوژی آن است.
شرکتهای سمعک معمولا سمعکهایشان را در 4 سطح تکنولوژی مختلف تولید میکنند که شامل موارد زیر هستند:
• سمعک معمولی یا Basic
• سمعک استاندارد یا Standard
• سمعک پیشرفته یا Advance
• سمعک ممتاز یا Premium
سمعک معمولی دارای کمترین قیمت و سمعک ممتاز دارای بالاترین قیمت است.
تاثیر خدمات پس از فروش بر قیمت سمعک:
سمعک دستگاهی است که در هنگام تجویز برای بیمار هزینه خدمات بعدی آن دریافت میشود. این خدمات شامل ارزیابی شنوایی دورهای فرد و ارزیابی دورهای سمعک میباشد که معمولا هر 6 ماه یک بار انجام میشود.
در سراسر دنیا متخصصین شنواییشناس در جلسه اول تنظیم سمعک، همه هزینههای تهیه و تنظیمات دورهای سمعک را دریافت میکنند و بیماران میتوانند هر 6 ماه یا یکسال یکبار وضعیت شنوایی و سمعک خود را چک کنند. این ارزیابیهای دورهای بهصورت کاملا رایگان بوده و هزینهای از بیمار دریافت نمیشود.
اگر شما قصد دارید تا برای اولین بار سمعک تهیه کنید بهتر است بدانید که این وسیله با سایر پروتزهای پزشکی متفاوت است. زیرا این دستگاهها نیاز به ارزیابیهای دورهای و منظم دارند تا بتوانید به طور مطلوب از آنها بهرهمند شوید. خدمات سمعک شامل یک الی دو سال گارانتی آن نیز میشود.
در کل خدمات سمعک بخش قابل توجهی از هزینه آن را شامل میشود. به عقیده ما انتخاب سمعک مناسب 50% راه است و 50% دیگر خدمات آن است.
کدام برند سمعک از همه بهتر است؟! بهترین برند سمعک کدام است؟!
وضعیت شنوایی هر فرد به اندازه اثر انگشت او منحصر به فرد است. حتی ممکن است دو فرد نوع و میزان کم شنوایی مشابه اما نیازهای شنیداری آنها تفاوت زیادی با یکدیگر داشته باشد. بنابراین در پاسخ به این سوال باید بگوییم که بهترین سمعک برای هر فردی، صرف نظر از مدل و برند آن، سمعکی است که بتواند نیازهای شنیداری فرد را به طور نسبی تأمین کند. در این راستا، ضروری است که در هنگام خرید سمعک، نکات مختلفی از قبیل قیمت سمعک، سطح تکنولوژی سمعک، مدت گارانتی و خدمات پس از فروش شرکت، طول عمر باطری سمعک، سهولت تنظیم، کیفیت صدا و غیره را در نظر بگیرید.
در انتخاب برند سمعک، باید به نکات مختلفی توجه کنید؛ از جمله:
• کیفیت سمعکها و میزان رضایت کاربران از محصولات شرکت مورد نظر؛
• ویژگیهای تکنولوژیک سمعکها؛ مانند کیفیت صدا، برنامههای موبایل و لوازم جانبی.
• تنوع سمعکها و طول عمر آنها؛ (آیا شرکت مورد نظر سمعکهای شارژی هم دارد؟!)
• حدود قیمت سمعکها، قرارداد با بیمهها و شرایط پرداخت هزینههای مربوطه؛
• شرایط مرجوع کردن سمعک در صورت نارضایتی و بازپرداخت هزینهها؛
• خدمات اضافی مانند گارانتی و تنظیم یا تعمیر سمعک، ارائه باطری و …؛
در حال حاضر در ایران 8 برند سمعک وجود دارد که به عنوان تولیدکنندگان برتر در صنعت سمعک شناخته میشوند:
- اتیکن
- فوناک
- زیمنس (سیگنیا)
- ویدکس
- یونیترون
- ریساند
- استارکی
- و برنافون
نمایندگی شرکت سمعک اتیکن در ایران، شرکت “آلتونشنوا” است که محصولات کمپانیهای اتیکن دانمارک، برنافون سوئیس و سونیک آمریکا را عرضه میکند. این شرکت علاوه بر سمعک، در زمینه واردات تجهیزات ارزیابی شنوایی با برندهای Maico، Interacoustics، Amplivox و gsi، پروتزهای کاشت حلزون، گوش میانی و ساقه مغز با برند MED EL و باطری سمعک با برندهای Power One و Duracell فعالیت میکند.
نمایندگی شرکت سمعک فوناک در ایران، شرکت “ندا سمعک آشنا” است که در زمینه واردات و عرضه انواع سمعک و لوازم جانبی سمعک از شرکت Sonova (شرکت های فوناک، یونیترون و لیریک) و وسایل کمک شنیداری مانند سیستمهای Roger و FM فعالیت میکند.
نمایندگی شرکت سمعک زیمنس در ایران، شرکت “فن آذرخش” است که انواع سمعکهای برند زیمنس، اودیو سرویس، AM و رکستون آلمان و همچنین تجهیزات ارزیابی شنوایی و تعادلی با برند Homoth آلمان را در ایران عرضه میکند.
نمایندگی شرکت سمعک ویدکس دانمارک در ایران، سرکت “ویدکس ایران (پرشیاسمعک)” است که انواع سمعک و باطری سمعک با همین برند را در کشور عرضه میکند.
به طور کلی میتوان گفت که هر یک از این شرکتها، افتخاراتی را در کارنامه خود دارند. به عنوان مثال:
• سمعک Audeo Paradise فوناک یکی از بهترین سمعکهای جهان است که قابلیت ارتباط بلوتوثی جهانی با 8 دستگاه مختلف را داشته و مجهز به سنسورهای حرکتی است. همچنین سمعک Virto فوناک یکی از کوچکترین سمعکهایی است که مجهز به قابلیت پردازش دیجیتال اصوات بوده و مقاومت و طول عمر زیاد آن زبانزد است.
• سمعک Evoke ویدکس نخستین سمعک هوشمند در جهان است. تکنولوژیهای درمان وزوز گوش در سمعکهای ویدکس نیز زبانزد است.
• سمعک Styletto سیگنیا از نظر انطباق اتوماتیک با محیطهای شنیداری مختلف، میکروفون جهتدار پیشرفته و وضوح گفتار عالی معروف است.
• سمعک Livio استارکی تنها سمعک داخل گوشی شارژی است. این سمعک هوشمند بوده و با استفاده از سنسورهای ویژه میتواند وضعیت سلامت جسمی و ذهنی کاربر را هم پایش کند.
• سمعک More اتیکن تنها سمعکی است که از هوش مصنوعی برای بهبود درک گفتار استفاده میکند. در طراحی برنامههای این سمعک، 12 میلیون صدای زندگی واقعی تست شده و در نهایت این سمعک فراهوشمند تولید شده است که میتواند فرایند یادگیری مغز را تا حدودی شبیهسازی کند.
• سمعک Linx Quattro ریساند، تنها سمعکی است که میکروفون آن در لاله گوش قرار گرفته و علاوه بر این که از ویژگیهای اکوستیکی لاله گوش برای دریافت طبیعی اصوات استفاده میکند، نویز باد را به میزان قابل توجهی کاهش میدهد. همچنین سمعک Resound one این شرکت یکی از بهترین و پیشرفتهترین سمعکهای شارژی جهان است.
• سمعک Picasso استارکی یکی از کوچکترین سمعکهای داخل گوشی با وضوح صدای عالی و تکنولوژی حذف فیدبک فوق العاده است.
سخن پایانی این است که شرکتهای مختلف، از الگوریتمهای متفاوتی برای پردازش صوت توسط سمعک استفاده میکنند و لوازم جانبی گوناگونی دارند. هر برند سمعک نسبت به بقیه مزایا و معایبی دارد و نمیتوان گفت که یک برند از همه جهات بهتر از بقیه است. بهترین کار این است که به شنوایی شناسی مراجعه کنید که با برندهای مختلف سمعک کار میکند تا او بر حسب وضعیت شنوایی و نیازهای شنیداری شما، مناسبترین برند سمعک برای شخص شما را معرفی کند. البته در ایران، شرکتهای سمعک اکثرا” فقط با شنواییشناسان در ارتباط بوده و مستقیما” به بیمار خدمات ارائه نمیکنند؛ اما برخی شرکتها نیز کلینیکهای وابسته دارند که فقط محصولات آن برند خاص را عرضه میکنند. ما مراجعه به چنین کلینیکهایی را به دلیل محدود کردن انتخاب شما به محصولات یک برند توصیه نمیکنیم؛ چرا که یک برند سمعک نمیتواند پاسخگوی نیازهای شنیداری تمام افراد کم شنوا باشد.
آیا سمعک های داخل گوشی گرانتر از پشت گوشی هستند؟
به صورت کلی در تولیدات تمامی شرکتها در هر رده تکنولوژی سمعکها هم به صورت پشت گوشی و هم به صورت داخل گوشی تولید میشوند. با توجه به یکسان بودن مدار و قطعات به کار رفته در آنها، تفاوتی میان هزینه سمعکهای داخل گوشی و پشت گوشی در یک رده تکنولوژی وجود ندارد.
“خدمات سمعک اقدسیه”
خدمات سمعک جزء جداییناپذیر تجویز آن است. اهمیت این خدمات را میتوان به میزانی دانست که “یک سمعک رده پایه و یا متوسط را به ابزاری کارآمد و یا بالعکس سمعکی پیشرفته را به وسیلهای بدون استفاده برای کاربر آن تبدیل نماید”. از این رو پرسنل ما در کلینیک سمعک اقدسیه همواره در تلاش هستند تا تمامی مراجعهکنندگان بتوانند در سریعترین زمان ممکن به خدماتی باکیفیت مطلوب دست یابند. خدمات ما به دو دسته کلی پیش و پس از تجویز سمعک طبقهبندی میشوند:
خدمات پیش از تجویز سمعک:
- برگزاری جلسات مشاوره سمعک: این جلسات برای هر مراجعهکننده به صورت مجزا و انفرادی برگزار شده و هدف از آن در درجه اول آشنایی مخاطب با میزان، نوع و عوارض کم شنوایی بر روی زندگی فردی و اجتماعی و در ادامه معرفی و بررسی انواع سمعکهای قابل استفاده برای فرد است. همچنین در این جلسات به منظور تجویز هر چه دقیقتر، در صورت صلاح دید شنوایی شناس و تمایل مراجعهکننده، بیمار مجدد مورد ارزیابی جامع شنوایی (ادیومتری) قرار میگیرد.
- تنظیمات اولیه سمعک: پس از برگزاری جلسات مشاوره و انتخاب مدل سمعک، جلسهای مجزا به منظور تحویل، انجام تنظیمات اولیه و آموزشهایی در خصوص نحوه نگهداری سمعک برای بیمار برنامهریزی میشود. در این جلسه تنظیمات اولیه سمعک مطابق با نتیجه شنواییسنجی انجام شده و میزان کارایی آن با استفاده از روشهای مختلف مورد ارزیابی کامل قرار میگیرد. پس از اطمینان از کیفیت و کارایی مطلوب سمعک برای کاربـر، آموزشهای نحوه استفاده (چگونگی قرار دادن و خارج کردن سمعک از گوش، ارتباط با تلفن و تلویزیون، کم و زیاد کردن صدای سمعک، تغییر برنامه های ذخیره شده بر روی سمعک و غیره) و همچنین روش نظافت سمعک به طور کامل شرح داده میشود.
- فراهم بودن امکان مرجوعی سمعک: اگر چه دقت بالای همکاران ما در کلینیک “سمعک اقدسیه” سبب شده است تا بیش از 95 درصد تجویزهای صورت گرفته موفق و بدون مرجوعی باشد، با این حال با توجه به اینکه تجویز و تنظیم سمعک امری تخصصی و پیچیده است، ما در کلینیک “سمعک اقدسیه” همواره این امکان را برای بیماران فراهم میسازیم که به مدت 30 روز به صورت آزمایشی از سمعکها استفاده نموده و در صورت عدم کارایی و یا نارضایتی از کیفیت، آنها را مرجوع نماید. همچنین در صورتی که بیمار تمایل به استفاده از انواع و یا مدل های دیگری از سمعکها را داشته باشد، سمعکها مطابق با خواست بیمار تعویض و فرصت استفاده آزمایشی از سمعکهای جدید مجددا برای وی فراهم میگردد.
خدمات پس از تجویز سمعک:
- ارائه مشاورههای تلفنی: نخستین روزهای استفاده از سمعک ممکن است چالشهایی بهویژه برای کاربران کهنسال داشته باشد. به همین دلیل پس از تجویز سمعک ارتباط ما با بیماران به صورت تلفنی ادامه خواهد یافت. بخشی از این خدمات عبارتند از مشاوره در خصوص چگونگی نگهداری، نظافت و یا عیبیابی سمعک.
- انجام تنظیمات و ارزیابیهای دورهای: انجام تنظیمات دورهای منظم و برنامهریزی شده از ویژگیهای منحصر به فرد کلینیک “سمعک اقدسیه” است. این خدمات موجب شده است تا سمعکهای تجویز شده برای بیماران همواره مطابق با شرایط و نیازهای گوناگون آنها تنظیم گردد. در نتیجه این تنظیمات رضایتمندی بسیار بالای بیماران از کیفیت صدای سمعکها حتی پس از گذشت چند سال از تجویز آنهاست.
- گارانتی و خدمات تعمیری: ارائه خدمات تعمیری در طول دوران گارانتی سمعک و حتی پس از اتمام آن (به مدت 5 سال) از تعهدات اصلی کلینیک “سمعک اقدسیه” برای بیماران است. در صورت نیاز به این خدمات سمعک بیمار دریافت و برای لابراتوارهای معتبر شرکتهای نمایندگی اصلی وارد کننده سمعک ارسال میشود. این فرآیند موجب شده است تا ارائه خدمات تعمیری به بیماران با کیفیت بالا و هزینههای معقول همراه باشد.
لیست مدل های سمعک موجود در کلینیک سمعک اقدسیه را در زیر مشاهده می کنید. برای اطلاع از قیمت هر یک از سمعک ها یا دریافت مشاوره برای خرید سمعک با مشاورین ما در ارتباط باشید. شماره تماس کلینیک: 0646 2228-021
| نام شرکت | مدل سمعک |
|
زیمنس | رده 7NX |
| رده 5NX | |
| رده 3NX | |
| Teneo | |
| PX 2 | |
|
ویدکس | رده 440 |
| رده 330 | |
| رده 220 | |
| رده 110 | |
| Menu 10 | |
| + Menu | |
|
اتیکن | OPN 1 |
| OPN 2 | |
| Nera 2 Pro | |
| Siya 1 | |
| Siya 2 | |
| Ino Pro | |
|
فوناک | رده 90 |
| رده 70 | |
| رده 50 | |
| رده 30 | |
| + Vitus | |
|
برنافن | Zerena 1 |
| Zerena 3 | |
| Zerena 5 | |
| Zerena 7 | |
| Zerena 9 | |
|
یونیترون | رده 500 |
| رده 600 | |
| رده 700 | |
| رده 800 | |
| رده 800 (Pro) |
وضعیت شنوایی و نیازهای شنیداری هر فرد همانند اثر انگشت او کاملا” منحصر به فرد است. بنابراین یک برند یا مدل و سایز خاص سمعک نمی تواند برای همه مناسب باشد. در حال حاضر 8 برند برتر سمعک وجود دارد که هرکدام سمعک های مختلفی با مدل و رده تکنولوژی متفاوت دارند. اگر شما دچار کم شنوایی هستید، باید سمعکی را انتخاب کنید که به بهترین نحو ممکن نیازهای شنیداری شما را تأمین کند. انتخاب سمعک مناسب، بر اساس فاکتورهای مختلفی صورت می گیرد که عبارتند از:
– ماهیت و شدت کم شنوایی: اولین و مهم ترین فاکتور مشخصات کم شنوایی شما است؛ زیرا برخی مدل های سمعک نمی توانند کم شنوایی های شدید و عمیق را پوشش دهند.
– شکل و اندازه مجرای گوش: آیا مجرای گوش شما به گونه ای است که بتوانید از مدل های سمعک داخل گوشی استفاده کنید یا نه؟!
– سبک زندگی، شغل و عادات شنیداری فرد: به عنوان مثال آیا تماس های تلفنی زیادی دارید؟، محیط شغلی شما ساکت است یا پرسروصدا؟، آیا اغلب اوقات خود را در ماشین یا خیابان سپری می کنید؟، آیا از لحاظ اجتماعی بسیار فعال هستید یا بیشتر اوقات خود را در منزل می گذرانید؟. آنالیز سبک زندگی، موقعیت های شنیداری معمول، فعالیت ها و مکان هایی که شما می خواهید توانایی شنیدن خود را در آن ها افزایش دهید، کمک می کند تا سمعکی متناسب با سبک زندگی و نیازهای خود انتخاب کنید.
– میزان سهولت استفاده از تکنولوژی سمعک های مدرن امروزی؛
– مهارت های حرکتی و وضعیت سایر حس های شما (به ویژه بینایی): آیا توانایی انجام کارهای ظریف مانند تعویض باطری سمعک را دارید یا نه؟!
– توانایی پرداخت هزینه سمعک: قیمت سمعک نیز همانند سایر تجهیزات پزشکی نسبتا” زیاد است. بنابراین ناگزیر بودجه و خدمات تحت پوشش بیمه شما در انتخاب نوع سمعک تأثیر می گذارد.
– سطح تکنولوژی سمعک: سمعک های رده معمولی و سمعک های رده برتر، از نظر ویژگی ها و قابلیت ها با یکدیگر متفاوت هستند که این مورد به شدت بر هزینه خرید سمعک اثرگذار است. سمعک های مدرن رده پیشرفته و برتر می توانند مستقیما” به موبایل، تلویزیون و سایر دستگاه های صوتی متصل شده و صدا را به وضوح دریافت کنند؛ در حالی که برخی مدل های سمعک رده معمولی چنین قابلیتی ندارند.
– ظاهر سمعک مورد نظر کاربر: ممکن است شما حتما” بخواهید از سمعک داخل گوشی استفاده کنید. سمعک پشت گوشی و داخل گوشی تفاوت های زیادی با یکدیگر دارند. به طور کلی سمعک های داخل گوشی گرانتر از سمعک پشت گوشی است.
– منبع تغذیه سمعک: امروزه سمعک های شارژی به سرعت در حال پیشرفت هستند. این که شما سمعک شارژی بخرید یا سمعک دارای باطری یکبارمصرف به مهارت های حرکتی و وضعیت شناختی شما وابسته است. به عنوان مثال اگر نمی توانید باطری سمعک را تعویض کنید، بهتر است سمعک شارژی بخرید؛ یا اگر دچار آلزایمر هستید و فراموش می کنید سمعک خود را شارژ کنید، خرید سمعک غیر شارژی بهتر است.
بهترین روش برای انتخاب سمعک مناسب، مقایسه کردن سمعک ها با یکدیگر است؛ یعنی باید بر اساس شرایط و نیازهای خود، سمعک های شرکت های مختلف را با یکدیگر مقایسه کرده و در نهایت بهترین گزینه را انتخاب کنید. البته این کار به تخصص نیاز داشته و شما مطمئنا” در این فرایند دچار سردرگمی خواهید شد. بنابراین کار را به شنوایی شناس متبحر بسپارید تا پس از ارزیابی شنوایی، بهترین سمعک را به شما معرفی کند. در کلینیک سمعک اقدسیه می توانید سمعک انتخابی را به مدت 14 روز امتحان کنید.
سمعک دستگاهی الکتریکی است و مانند همه دستگاههای دیگر طول عمر محدودی دارد. سمعکهای مدرن امروزی به طور میانگین 7-5 سال عمر میکنند. در طول این مدت ممکن است سمعک به دلایل مختلفی دچار مشکل شود. از آنجا که تعمیر سمعک کاری تخصصی و نسبتا” پرهزینه است، ضمانت آن از اهمیت ویژهای برخوردار میباشد.
کلیه سمعکهایی که در کلینیک ارزیابی شنوایی و توسط شنواییشناس تجویز میشوند، دارای یک شماره سریال (ID) هستند که نشاندهنده اصالت و هویت آنها است. در هنگام خرید سمعک، این شناسه در اختیار شما قرار میگیرد تا از اصل بودن سمعک انتخابی خود اطمینان حاصل کنید. سمعکهای دارای شماره سریال معتبر، از هر برندی که باشند، یک کارت ضمانت دارند. در این کارت، مشخصات بیمار، مشخصات سمعک (شامل نوع و مدل) و شماره سریال سمعک و همچنین مدت ضمانت شرکتی آن ثبت شده است. شنواییشناس در هنگام تحویل سمعک به شما، تاریخ خرید سمعک را ثبت کرده و آن را مهر و امضا میکند. در واقع مهر شنواییشناس به کارت ضمانت سمعک اعتبار میبخشد. بعد از آن در مدت مقرر، هر مشکلی که برای سمعک پیش آید، با ارائه کارت ضمانت توسط شرکت به طور رایگان رفع خواهد شد. کارت ضمانت سمعک، در تمام کلینیکهای شنواییشناسی ایران و حتی در سایر کشورها معتبر و قابل استفاده است.
لازم است در اینجا توضیح دهیم که هنگام خرید سمعک و یا برآورد قیمت سمعک تهران در مورد ضمانت سمعک، دو اصطلاح تخصصی به کار می رود:
– گارانتی: در گارانتی، ضمانت میشود که سمعک تا مدت مشخصی کار میکند و در غیر اینصورت، اصل پول پرداخت شده بابت سمعک (فقط هزینه سمعک؛ نه خدمات ارائه شده بابت ارزیابیشنوایی و اقدامات تخصصی شنواییشناس) به شما بازگردانده میشود.
– وارانتی: معمولا” مدت زمان وارانتی بیشتر از گارانتی است. در وارانتی ضمانت میشود که سمعک خریداری شده، حداقل مدت مشخصی بدون نقص کار میکند و در صورتی که در این مدت سمعک دچار خرابی یا اشکال تکنیکی شود که ناشی از نگهداری غیر اصولی آن نباشد، به طور رایگان تعمیر و قطعات آن تعویض میشود؛ اما پولی بابت سمعک به شما بازگردانده نخواهد شد.
جزئیات دقیق گارانتی و وارانتی سمعک، به کمپانی سازنده آن بستگی دارد. سمعکهای جدید معمولا” حداقل یک سال گارانتی از شرکت سازنده دارند (برخی سمعک ها نیز 2 سال گارانتی دارند). در این مدت، اغلب فقط یک بار، در صورتی که سمعک قابل تعمیر نباشد، با سمعک نو تعویض میشود. البته به احتمال زیاد باید هزینه مالیات سمعک را مجددا” پرداخت کنید.
برخی شرکتها تا دو یا سه سال هم سمعک را وارانتی میکنند؛ در مدت وارانتی سمعک، تعمیر و تعویض برد، آمپلی فایر، رسیور و سایر قطعات الکتریکی آن به صورت رایگان انجام خواهد شد؛ اما لوازم جانبی سمعک مانند باطری، تیوب، قالب و رسیور خارجی سمعک تحت پوشش وارانتی نیست.
بسیاری از شنواییشناسان نیز دو یا سه سال خدمات پس از فروش سمعک ارائه میکنند. بعضی کلینیکهای شنواییشناسی مدتی باطری رایگان به کاربر میدهند یا ارزیابی شنوایی دورهای رایگان را به عنوان خدمات پس از فروش سمعک انجام می-دهند؛ اما این خدمات جزو وظایف شنواییشناس نیست و ممکن است در ابتدای خرید سمعک، مبلغی بابت این خدمات از شما دریافت شود.
در ایران اغلب سمعکها دو سال وارانتی دارند. اما سمعکهای رده بالا گاهی تا 5 سال هم وارانتی میشوند. تأکید میکنیم که گارانتی، وارانتی و خدمات پس از فروش سمعک به برند سمعک، مدل سمعک، رده تکنولوژی سمعک، کشور، شهر و کلینیک ارزیابی شنوایی بستگی دارد. بنابراین قبل از خرید سمعک، در مورد این موارد با شنواییشناس خود صحبت کنید.
خدمات پس از فروش سمعک اقدسیه شامل:
- چک ۶ ماهه شنوایی فرد و تنظیم سمعک
- تعویض رسیور سمعک هر ۶ماه الی یکسال یکبار
- سرویس سمعک هر ۲ سال یکبار میشود.
مواردی که سبب ابطال ضمانت سمعک می شوند، عبارتند از:
- – عدم تطابق شماره سریال درج شده درکارت ضمانت و شماره سریال ثبت شده بر روی سمعک؛
- – آسیبهای ناشی از استفاده نادرست یا عدم نگهداری صحیح از سمعک؛ از قبیل گم شدن ، شکستگی ، سوختن قطعات الکتریکی سمعک به دلیل افتادن در آب، تماس با مواد شیمیایی و …
- – باز کردن، تعمیر یا هرگونه دستکاری سمعک توسط افراد متفرقه؛
- – گم شدن کارت گارانتی (در اینصورت به هیچ وجه کارت گارانتی المثنی صادر نخواهد شد)
سمعک جیبی یکی از قدیمیترین سمعکها بوده و قیمت آن نسبت به سمعکهای مدرن امروزی ارزانتر است. البته پایینتر بودن قیمت سمعک جیبی به معنای ناکارآمدی آن نیست. دلیل ارزانی این سمعک،عمدتا” شکل ظاهری و اندازه بزرگ آن است که نسبت به سمعکهای نامرئی، طرفداران کمتری دارد؛ اما میتواند برای افراد مسن که توانایی نگهداری سمعکهای کوچک را ندارند و نوزادانی که هنوز گردن نگرفتهاند تجویز شده و بسیار رضایتبخش باشد. سمعک جیبی قدرت بسیار زیادی دارد و به همین دلیل در کم شنوایی خیلی شدید که سمعک پشت گوشی پاسخگو نیست، بهترین گزینه است. اغلب سمعکهای جیبی سیستم پردازش صوت آنالوگ دارند؛ اما برخی شرکتها نیز سمعک جیبی دیجیتال تولید میکنند. به طور کلی قیمت سمعکهای جیبی حدود 5/1 میلیون تومان است.
برای اطلاع از قیمت دقیق برندهای مختلف سمعک جیبی با ما در ارتباط باشید. شماره تماس: 0646 2228 – 021
در هنگام انتخاب سمعک، میبایست فاکتورهای مختلفی از قبیل نوع و میزان کم شنوایی، سبک زندگی، نیازهای شنیداری و … را در نظر بگیرید. اکثر افراد کم شنوا سمعک داخل گوشی را بهدلیل اندازه کوچک آن به سمعک پشت گوشی ترجیح میدهند. اما زیبایی ظاهری تنها یکی از فاکتورهایی است که باید در انتخاب مدل سمعک در نظر بگیرید. هر یک از این سمعکها مزایا و معایبی دارند. شما باید قبل از انتخاب سمعک، سوالات زیر را از خود بپرسید و از طریق پاسخ به این سوالات مدل مناسب را انتخاب کنید:
1. چند سال دارید؟!
برای کودکان با سن کمتر از 8 سال، به هیچ وجه سمعک داخل گوشی تجویز نمیشود؛ بهدلیل اینکه:
– مجرای گوش کوچک بوده و احتمال افتادن و گمشدن سمعک داخل گوشی زیاد است.
– کودکان جنب وجوش زیادی دارند و در صورت وارد شدن ضربه به سر و شکستن سمعک داخل گوش، آسیبهای جبرانناپذیری ایجاد خواهد شد.
– بهدلیل رشد اندامهای بدن و تغییر اندازه مجرای گوش، باید قالب در فواصل زمانی کوتاه تعویض شود. تعویض پوسته سمعک مقرونبهصرفه نیست و ترجیح داده میشود که بااستفاده از سمعک پشت گوشی، قالب گوش با هزینه کمتر تعویض شود.
سمعک پشت گوشی برای تمام گروههای سنی اعم از نوزادان، کودکان، جوانان و کهنسالان قابل استفاده و رضایتبخش است.
2. وضعیت شنوایی و آناتومی گوش شما چگونه است؟!
سمعک داخل گوشی به دلیل اندازه کوچک خود محدوده پوشش کمتری نسبت به سمعک پشت گوشی دارد. از طرفی چون نزدیک به پرده گوش قرار میگیرد، در صورت زیاد بودن بهره سمعک، احتمال فیدبک و سوت کشیدن سمعک بیشتر است. بنابراین اغلب افراد مبتلا به کم شنوایی عمیق نمیتوانند از سمعک داخل گوشی استفاده کنند. شکل مجرای گوش نیز در انتخاب سمعک موثر است. افرادی که مجرای گوش باریک دارند یا مجرای گوش آن ها خمهای لازم برای نگه داشتن سمعک داخل گوشی را ندارد، باید از سمعک پشت گوشی استفاده کنند. همچنین اگر دچار پرفوراسیون پرده گوش هستید یا به طور مکرر دچار عفونت گوش میشوید، احتمال خرابی سمعک داخل گوشی زیاد بوده و خرید سمعک پشت گوشی را به شما توصیه میکنیم.
3. آیا مهارتهای حرکتی و بینایی شما خوب است؟!
در افراد مسنی که توانایی انجام کارهای ظریف را ندارند، تعویض باطری سمعک داخل گوشی سخت است و بهتر است سمعک پشت گوشی که اندازه بزرگتری دارد تجویز شود. از طرفی اگر از عینک هم استفاده میکنید، سمعک پشت گوشی ممکن است مزاحم دسته عینک باشد. بنابراین اگر میزان و نوع کم شنوایی شما به گونهای است که میتوانید سمعک داخل گوشی استفاده کنید، این مدل را انتخاب کنید؛ در غیر اینصورت به منظور راحتی بیشتر به گزینهی سمعک عینکی نیز فکر کنید. در این مدل، سمعک در دسته عینک تعبیه شده و عینک شما هر دو نقش تقویت بینایی و تقویت شنوایی را ایفا میکند. قیمت سمعک خوب با این ویژگیها هم متفاوت است و باتوجه به فاکتورهای مختلفی تعیین میشود.
4. آیا شما از آن دسته افرادی هستید که ظاهر سمعک برایتان خیلی مهم است؟!
اگر به دنبال سمعک نامرئی هستید، سمعک داخل گوشی بهتر است؛ زیرا اندازه کوچکتری داشته و کمتر جلب توجه میکند. البته در حال حاضر اکثر شرکتهای سازنده سمعک، مدلهای سمعک mini BTE و RIC را نیز عرضه میکنند که علی رغم اندازه کوچک و نامرئی بودن، معایب و محدودیتهای سمعک داخل گوشی را هم ندارند.
5. آیا قیمت سمعک برایتان از اهمیت زیادی برخوردار است؟!
به طور کلی قیمت سمعک پشت گوشی نسبت به مدلهای داخل گوشی کمتر است. البته عواملی نظیر سطح تکنولوژی سمعکها نیز در تعیین قیمت آنها نقش دارند و این جمله در تمام موارد صادق نیست.
6. آیا طول عمر سمعک برایتان مهم است؟!
عموما” طول عمر سمعک پشت گوشی بیشتر از سمعک داخل گوشی است؛ زیرا در مدلهای داخل گوشی، کلیه اجزاء الکترونیکی سمعک درون مجرای گوش قرار میگیرند. بنابراین سمعک نیاز به مراقبت بیشتری دارد تا توسط رطوبت ناشی از تعریق یا ترشحات گوش، دچار خرابی نشود؛ اما در سمعکهای پشت گوشی که پوسته حاوی اجزاء الکترونیکی در پشت گوش قرار میگیرد، احتمال خرابی سمعک کمتر است. البته در سمعک RIC هم رسیور یا همان بلندگوی سمعک درون مجرای گوش قرار گرفته و به اندازه سمعکهای داخل گوشی نیاز به مراقبت دارد. در صورت آسیب رسیور سمعک، هزینه تعمیر سمعک نسبتا” زیاد بوده و همچنین شما چند روزی از سمعک محروم خواهید بود تا سمعک به شرکت فرستاده شده و تعمیر شود.
7. چقدر به طبیعی بودن صدای سمعک توجه دارید؟!
سمعک داخل گوشی درون مجرای گوش قرار می گیرد و در نتیجه لاله گوش نقش اکوستیکی خود را در جمعآوری اصوات به طور طبیعی اعمال خواهد کرد. بنابراین در سمعک داخل گوشی، اصوات طبیعیتر شنیده میشوند. اما در سمعک پشت گوشی که میکروفون در پشت گوش قرار میگیرد، نقش اکوستیکی لاله گوش حذف شده و کیفیت صدا کمی کمتر خواهد شد. همچنین نویز ناشی از باد، عملکرد سمعک پشت گوشی را بیشتر متأثر میکند؛ در حالی که سمعک داخل گوشی کمتر در معرض نویز باد است. البته سمعکهای دیجیتال امروزی مجهز به تکنولوژی حذف نویز باد هستند و امروزه سمعکهای داخل گوشی و پشت گوشی از این نظر تفاوت چندانی با یکدیگر ندارند.
8. میخواهید سمعکتان چه قابلیتهایی داشته باشد؟!
برخی مدلهای سمعک داخل گوشی (مانند سمعک CIC که از کوچک ترین سمعکهای داخل گوشی است)، برخی قابلیتها مانند تله کویل، میکروفون جهتدار و قابلیت برقراری ارتباط وایرلس را ندارند. در واقع سمعک پشت گوشی تکنولوژی پیشرفتهتر و قابلیتهای بیشتری دارد.
9. آیا میخواهید سمعک شارژی بخرید؟!
سمعک های شارژی عمدتا” پشت گوشی هستند و در حال حاضر فقط دو کمپانی سمعک داخل گوشی شارژی تولید میکنند. پس اگر میخواهید حتما” سمعکتان شارژی باشد، بهتر است از بین مدلهای پشت گوشی آن را انتخاب کنید تا دستتان در انتخاب تکنولوژی سمعک بازتر باشد.
در جلسات مشاورهی سمعک، شنوایی شناس بر حسب شرایط شما، چند مدل سمعک را معرفی میکند تا یکی از آن ها را انتخاب کنید. همانطور که در بالا میبینید، هر یک از سمعکهای پشت گوشی و داخل گوشی مزایا و معایبی دارند و نمیتوان گفت که الزاما” یکی از آنها بهتر از دیگری است. شما میتوانید با پاسخ به سوالات بالا، بین سبک زندگی و نیازهای شنیداری خود تعادل برقرار کرده و بهترین مدل و با قیمت سمعک مناسب برای خود انتخاب کنید.
یکی از نکات مهم در هنگام خرید سمعک، “طول عمر آن” است. اکثر سمعکهایی که امروزه تولید میشوند، به طور میانگین 7-3 سال عمر میکنند. با این وجود به خاطر داشته باشید که دو فرد ممکن است سمعکهای کاملا” مشابهی را خریداری کنند؛ ولی مدت استفاده از سمعکشان خیلی با هم متفاوت باشد. به طور کلی، طول عمر سمعکها به کیفیت ساخت سمعک، نحوه مراقبت و میزان استفاده از سمعک بستگی دارد. برای این که بدانید طول عمر سمعک انتخابی شما چقدر است و چگونه میتوانید این زمان را طولانیتر کنید، باید در هنگام انتخاب سمعک و همچنین استفاده از آن، به موارد زیر توجه داشته باشید:
فیزیولوژی بدن فرد
سمعک هایی که به طور مداوم در محیط های مرطوب یا گردوخاک استفاده میشوند، معمولا” زودتر خراب شده و طول عمر کوتاهتری خواهند داشت. اگر محل زندگی یا کار شما اینگونه است، حتما” به شنوایی شناس خود بگویید تا نکاتی را جهت مراقبت از سمعک در چنین محیطهایی به شما آموزش دهد.
اگر در شهرهای شمالی کشور که هوای شرجی دارند، زندگی میکنید، حتما” دستگاه خشککننده سمعک را تهیه کنید. همچنین فاصله زمانی مراجعات به کلینیک جهت بررسی عملکرد و تمیز کردن تخصصی سمعک را کمتر کنید.
مدل سمعک
به طور کلی سمعک پشت گوشی طول عمر طولانی تری نسبت به سمعک داخل گوشی دارد (طول عمر متوسط سمعکهای داخل گوشی 5-4 سال و سمعکهای پشتگوشی 6-5 سال است). علت آن هم این است که در سمعکهای داخل-گوشی، بیشتر اجزای الکترونیکی در محیط مرطوب و گرم مجرای گوش قرار گرفته و بیشتر در معرض عرق و جرم گوش هستند. با این وجود، پیشرفتهای اخیر در پوشش نانوی اجزای داخلی و خارجی سمعکها ممکن است در آیندهای نه چندان دور این تفاوت سمعکها را کاملا” حذف کند.
موادی که برای ساخت سمعک استفاده شدهاند
اگرچه طراحی سمعکها به گونهای است که مقاومت بالایی داشته باشند؛ اما از پلاستیک، فلز، سیلیکون، پلیمر و سایر موادی ساخته شدهاند که ممکن است در طول زمان دچار فرسایش شوند. اکثر سمعکهای امروزی، یک پوشش نانوی محافظ بر روی خود دارند که آنها را در برابر آب، گردو غبار و رطوبت محافظت میکند. اما باز هم لازم است که از سمعکهای خود مراقبت کرده و با آنها با ملایمت رفتار کنید (به عنوان مثال به آنها ضربه وارد نشود و در حمام یا استخر از سمعک استفاده نکنید).
محیطی که سمعک در آن استفاده می شود
سمعک هایی که به طور مداوم در محیط های مرطوب یا گردوخاک استفاده میشوند، معمولا” زودتر خراب شده و طول عمر کوتاهتری خواهند داشت. اگر محل زندگی یا کار شما اینگونه است، حتما” به شنوایی شناس خود بگویید تا نکاتی را جهت مراقبت از سمعک در چنین محیطهایی به شما آموزش دهد.
اگر در شهرهای شمالی کشور که هوای شرجی دارند، زندگی میکنید، حتما” دستگاه خشککننده سمعک را تهیه کنید. همچنین فاصله زمانی مراجعات به کلینیک جهت بررسی عملکرد و تمیز کردن تخصصی سمعک را کمتر کنید.
اقدامات مراقبتی از سمعک
سمعک هم مانند هر وسیله شخصی نیاز به مراقبت و نگهداری دارد. این نگهداری شامل تعویض و یا تعمیر برخی قطعات است. اکثر سمعکها بعضی قسمتهایشان قابل تعویض است؛ مانند وکسگارد، تیوب قالب، دام و … که در طی مراجعات منظم به شنواییشناس جهت مراقبت از سمعک، تعویض میشوند.
برخی قسمتهای سمعک اگر آسیب ببینند یا درست کار نکنند، میتوان در کلینیک آنها را تعویض یا تعمیر کرد. مانند درب باطری، قالب، اسپیکر خارجی یا کاور میکروفون. این فعالیتهای مراقبتی برای افزایش طول عمر سمعک بسیار ضروری هستند. البته این موارد هنگام خرید اولیه، روی قیمت سمعک تاثیری زیادی ندارند و جزو موارد بعد از خرید سمعک محسوب میشوند.
تمیز کردن سمعک
اکثر افراد هرگز نمیتوانند تصور کنند که ماهها موها، صورت یا بدن خود را نشویند. با این وجود، اغلب فراموش میکنند که سمعکهایشان هم با چنین محیطی مجاورت دارند (رطوبت، گردوخاک، چربیهای پوست و عرق، دمای زیاد و نور خورشید، و مهمتر از همه جرم گوش). برخی از کاربران فقط دو بار در سال سمعکهای خود را به طور تخصصی تمیز میکنند. این سبب آسیب دیدن سمعک شده و میتواند طول عمر آن را کاهش دهد. برای کمک به افزایش طول عمر سمعکهایتان آنها را طبق آموزشهای شنواییشناس هر روز تمیز کرده و هر سه تا چهار ماه یکبار به کلینیک مراجعه کنید تا شنواییشناس به طور تخصصی آن را تمیز کند.
نحوه نگهداری سمعک در زمان عدم استفاده
در مورد سمعکهای دارای باطری یکبارمصرف، بهتر است در زمان عدم استفاده، درب باطری سمعک را باز گذاشته و آن را در جای خشک و ایمن قرار دهید.
برای نگهداری سمعک، میتوانید از جعبه هایی استفاده کنید که تکنولوژی خشک کردن سمعک را داشته باشند. در مورد سمعکهای شارژی، معمولا” شارژر عمل خشک کردن سمعک را هم انجام میدهد.
باطریهای لیتیوم یونی حدود 4 تا 5 سال عمر میکنند؛ اما درست مانند موبایل، مدت زمان نگه داشتن شارژ باطری، در طول زمان به تدریج کمتر میشود.
اگر شما فکر میکنید که باطری سمعکتان سریعتر از معمول خالی میشود، مسأله را با شنواییشناس خود در میان بگذارید تا اگر لازم است، باطری سمعک تعویض شود و یا اینکه سمعک خود را عوض کنید.
پیشرفت تکنولوژی سمعکها
یکی از دلایل گرفتن سمعک جدید، کهنگی و قدیمیشدن سمعک است. بعد از چند سال (معمولا بین 5 تا سال10) شرکتهای سازنده سمعک ممکن است دیگر بخشهای قابل تعویض سمعکهای قدیمی را تولید نکنند و این تعمیر سمعکهای قدیمی را سخت و یا غیر ممکن میسازد. نرمافزاری که برای برنامهریزی سمعکها استفاده شده است نیز در طول زمان تغییر کرده و بروزرسانی میشود. این اغلب برنامهریزی مجدد سمعکهای قدیمی را دشوار میکند.
عملکرد و ویژگیهای سمعک خیلی سریع پیشرفت میکند. تکنولوژی که حدود 6 یا 7 سال قبل در پیشرفتهترین سمعکها وجود داشت، امروزه ممکن است جزو رده معمولی یا استاندارد در نظر گرفته شود. اگرچه برخی از مردم راضی هستند که اگر سمعکشان هنوز کار میکند، همان را استفاده کنند. اما بسیاری از افراد، خودشان میخواهند بعد از چهار یا پنج سال استفاده از یک سمعک، از تکنولوژی سمعکهای جدید و پیشرفتهتر بهره ببرند.
نیازهای شنیداری منحصر به فرد
تمام نکاتی که در این بخش ذکر شد، متمرکز بر سمعک بودند. اما یکی از عوامل مهم تأثیرگذار بر طول عمر سمعک، تغییر نیازهای شنیداری کاربر است. گاهی بعد از چند سال میزان کم شنوایی فرد بیشتر شده و چون سمعکش نمیتواند کمشنوایی را پوشش دهد، باید سمعک قدرتمندتری بگیرد.
همچنین ممکن است با تغییر سبک زندگی، لازم باشد فرد سمعکی با ویژگیهای خاص تهیه کند. بنابراین توصیه میشود، به صورت دورهای شنوایی خود و کارایی سمعک را ارزیابی کنید.
در مواردی که سمعک هنوز کار میکند؛ اما فرد به دلیل شرایط خود میخواهد آن را عوض کند، میتواند سمعک قبلی خود را با کمک شنواییشناس به فرد نیازمندی اهدا کند. با این کار قیمت سمعک را برای آن فرد هم به صفر میرساند.
با توجه به این که طول عمر باطری سمعک تحت تأثیر عوامل گوناگونی قرار دارد، نمیتوان به طور دقیق به این سوال پاسخ داد. در حالت طبیعی، باطریهای سمعک بسته به مدل سمعک، نوع و ظرفیت باطری و مدتزمان استفاده از سمعک در طول روز، عموما” طول عمری بین 22-3 روز دارند (به طور میانگین اگر فردی روزانه 16 ساعت از سمعک خود استفاده کند، باید هر 7-5 روز باطری سمعکش را تعویض کند). البته این مدت شامل زمانی است که باطری درون سمعک قرار داده میشود. اکثر مدلهای باطری سمعک، قبل از استفاده به مدت 3 سال قابلیت نگهداری دارند. برخی از عوامل موثر بر طول عمر باطری سمعک عبارتند از:
رطوبت، گرما و ارتفاع
مسلما” باطری سمعک فردی که تمام طول روز از سمعک استفاده میکند و فقط موقع خواب سمعک را خاموش میکند، نسبت به فردی که تنها چند ساعت در روز از سمعکش استفاده میکند، زودتر تمام میشود. البته اوایل استفاده از سمعک، ممکن است فکر کنید که باطری زودتر تمام میشود؛ چرا که قرار دادن سمعک در گوش هم ممکن است برایتان کار سختی باشد؛ اما به مرور زمان که به سمعک خود عادت کنید، میزان اتلاف انرژی باطری سمعک کمتر خواهد شد. همچنین اگر فرد از سمعک برای برقراری ارتباط بلوتوثی (انتقال وایرلس اصوات در تماسهای تلفنی (از موبایل) موسیقی و فیلم (از رادیو و تلویزیون)) یا برای اتصال به اینترنت استفاده کند، باطری سمعک زودتر تخلیه میشود. به طور کلی هرچه تعداد برنامههای سمعک بیشتر باشد و از قابلیتهای تکنولوژیک بیشتری استفاده کند، مصرف باطری آن بیشتر خواهد بود. بنابراین از همان ابتدای گرفتن سمعک با بیان دقیق شرایط زندگی خود، به شنوایی شناس کمک کنید فقط برنامه هایی را برایتان فعال کند که به آنها نیاز دارید.
رطوبت، گرما و ارتفاع
باطری سمعک باید در دمای اتاق (85-50 درجه فارنهایت) نگهداری شود. یکی از توصیههای قدیمی اشتباه، نگهداری باطری سمعک در یخچال یا فریزر بوده است؛ در حالی که امروزه گفته میشود برای افزایش طول عمر باطری سمعک و کاهش هزینه قیمت سمعک تهران بعد از چندوقت استفاده از آن، از نگه داشتن آن در دمای خیلی بالا (داخل اتومبیل) یا خیلی پایین (داخل یخچال یا فریزر) خودداری کنید. با نگهداری باطری در شرایط مساعد، باطریهای یکبارمصرف حداقل 3 سال و باطریهای شارژی 7-5 سال قابل نگهداری هستند.
همچنین در صورت نگهداری باطری در مکان خیلی خشک به مدت طولانی، محتویات آن خشک و غیر فعال شده و از طرفی نگهداری باطری در مکان مرطوب مانند سرویس بهداشتی باعث تخلیه زودهنگام آن میشود.
در ارتفاعات بالا (به عنوان مثال کوهنوردان) اکسیژن موجود در هوا کمتر بوده، اکسیژن کمتری در دسترس باطری قرار گرفته و بازدهی و در نتیجه طول عمر باطری سمعک کاهش مییابد.
کندن برچسب روی باطری
باطریهای Zinc-air با کندن برچسب و ورود هوا، فعال میشوند. بهترین کار این است که درست زمان استفاده از باطری، آن را از بسته خارج کرده و برچسبش را بکنید. لازم به ذکر است که در صورت کندن برچسب باطری، چسباندن مجدد آن نمیتواند باطری را غیر فعال و طول عمر آن را افزایش دهد. توصیه میکنیم هنگامی که برچسب باطری را جدا کردید، حدود 5 دقیقه صبر کنید تا هوا وارد باطری شده و آن را به طور کامل فعال کند. سپس باطری را داخل سمعک قرار دهید. بدین ترتیب با افزایش بازدهی باطری، طول عمر آن تقریبا” تا 3 روز بیشتر میشود و مقرونبهصرفه خواهد بود
سایز باطری سمعک
امروزه باطریهای دکمهای (Zinc-air) در 4 سایز (و رنگ) مختلف عرضه میشوند. هرچه اندازه باطری بزرگتر باشد، ظرفیت (فضای در دسترس برای فعل و انفعالات شیمیایی باطری) و طول عمر آن نیز بیشتر خواهد بود. در جدول زیر میانگین طول عمر باطریها با سایزهای مختلف را می بینید:
| سایز باطری | رنگ باطری | طول عمر باطری |
| 10 | زرد | 7-3 روز |
| 312 | قهوه ای | 10-3 روز |
| 13 | نارنجی | 14-6 روز |
| 675 | آبی | 20-9 روز |
میزان کم شنوایی
در کم شنواییهای شدید یا عمیق، سمعک باید بهره و تقویت بیشتری را اعمال کند و به تبع آن باید انرژی بیشتری بابت حذف فیدبک مصرف کند. بنابراین طبیعی است که باطری سمعک فرد مبتلا به کم شنوایی شدید یا عمیق نسبت به کسی که کم شنوایی ملایم یا متوسط دارد زودتر تمام شود. در مورد سمعکهای شارژی دارای باطری لیتیوم- یونی (اگر سمعک فاقد درب باطری است، باطری آن لیتیوم – یونی است)، به طور میانگین با 4-3 ساعت شارژ باطری، میتوان حداقل 24 ساعت به طور مداوم از سمعک استفاده کرد. این سمعکها با داشتن قابلیت شارژ سریع، با 30 دقیقه شارژ شدن، 6 ساعت کار میکنند.
درآوردن باطری سمعک درصورت عدم استفاده
اگر قرار است بیش از 2 روز از سمعکتان استفاده نکنید، باطری آن را خارج کرده و در جعبه سمعک بگذارید. این کار باعث حفظ عملکرد باطری میشود.
نوع سمعک
باطری سمعک پشت گوشی پاور (BTE-P) بزرگترین اندازه و بیشترین طول عمر را دارد. در مقابل باطری سمعک CIC کوچکترین سایز بوده و کمترین طول عمر را دارد.
باز گذاشتن درب باطری سمعک در طول شب
این کار باعث خشک شدن رطوبت درون محفظه باطری شده و بدین ترتیب با جلوگیری از تخلیه سریع باطری، طول عمر آن را افزایش میدهد.